Du er her
Norske afghanistanveteraner: stigma, barrierer og helsehjelp
Mental healthcare service use and barriers to care in Norwegian Afghanistan veteransBackground: This study examines mental healthcare service use and barriers to care in Norwegian Afghanistan veterans. Method: All Norwegian personnel serving in Afghanistan in the period 2001–2011 were invited to participate. Data were gathered with survey questionnaires and mental health problems were measured with standardized self-administered screening instruments. The response rate was 57 % (N=4053). Results: 6 % (n=246) of the veterans reported that they had received treatment for mental health disorders. Of those whose responses were positive for a mental disorder, two in three did not seek out mental health care. Veterans with mental disorders were more likely to report barriers, and barriers to care were related to a fear that it would harm career and future deployments, and a wish to deal with the problems themselves. Barriers to care did not appear to disappear after leaving the Armed Forces. The civilian veterans had barriers regarding not knowing where to get help and questioning if mental health care does help. Conclusions: Mental health disorders are still associated with social stigma as well as avoidance in seeking mental health care among veterans. Health care personnel’s knowledge and recognition of these barriers can be a central aspect of the veterans’ experience with medical and mental health care. |
Keywords: mental health problems, military, PTSD, stigma, veterans |
Mer enn 40 000[1] nordmenn har erfaring fra internasjonale militære operasjoner. Det er en oppgave både for det militære og det sivile helsevesen å tilby disse FN- og NATO-veteranene helsetjenester for å avdekke og behandle psykiske plager etter oppdrag. Vi har imidlertid liten kjennskap til hvordan veteraner med psykiske helseplager benytter våre helsetjenester. Internasjonal forskning har vist at personer som har tjenestegjort i internasjonale operasjoner, eksponeres for en rekke alvorlige hendelser og belastninger, og at denne eksponeringen for noen er relatert til psykiske helseplager og behov for helsehjelp (Hoge, Auchterlonie, & Milliken, 2006). Risikoen for å utvikle psykiske lidelser henger sammen med hvilke stressbelastninger personellet opplever under tjeneste (Forsvarets sanitet, 2013; Hoge et al., 2006). Direkte kamphandlinger, belastningen ved å ta andres liv, vitneopplevelser og risiko for egen død og skade kan inngå i tjenesten. Traumerelaterte plager har imidlertid en sammensatt etiologi, og er forbundet med en rekke risikofaktorer. I en undersøkelse av norske afghanistanveteraner, som også er datagrunnlaget for denne artikkelen, fremsto minst 4,4 % av veteranene med sannsynlig én eller flere psykiske lidelser (Forsvarets sanitet, 2013). Det var således en relativt lav forekomst av psykiske plager.
Norges militære engasjement i Afghanistan har involvert et betydelig antall norsk personell, og regjeringens handlingsplan «I tjeneste for Norge» fra 2011 fokuserer på å styrke den medisinske ivaretakelsen etter internasjonal tjeneste (Handlingsplan, 2011). Personellet har fått lovfestet rett til oppfølging i Forsvaret ett år etter at tjenesten er avsluttet. Forsvaret har også programmer for stresshåndtering og ivaretakelse både før, under og etter tjeneste. For veteraner har også det sivile helsevesen en sentral rolle når det gjelder å oppdage psykiske lidelser, behandle, henvise og koordinere oppfølgingen.
Internasjonale studier har vist at kun mellom 23 og 40 % av de som har en psykisk lidelse etter å ha tjenestegjort i Irak og Afghanistan, har søkt helsehjelp (Hoge et al., 2006; Kim, Thomas, Wilk, Castro, & Hoge, 2010). Redsel for å bli stigmatisert har vært rapportert som en sentral faktor for ikke å oppsøke hjelp (Hoge et al., 2004). Statistisk sentralbyrås levekårsundersøkelse for veteraner har vist at deres forbruk av helsetjenester er på nivå med resten av befolkningen (Normann, 2013).
Vi benyttet data fra en spørreundersøkelse blant afghanistanveteraner for å få nærmere kunnskap om følgende forhold: (1) hvor stor andel av veteranene som oppga at de hadde søkt hjelp for psykiske plager; (2) hvor de hadde søkt hjelp; (3) hvor mange av veteranene som hadde psykiske plager på undersøkelsestidspunktet, som ikke hadde søkt hjelp; (4) om det var forskjeller i rapporterte barrierer mellom veteraner med og uten plager og veteraner i og utenfor Forsvaret; (5) hvor de ønsket å motta helsehjelp.
Materiale og metode
Data ble hentet fra Forsvarets helseregister (FHR). Data som ble benyttet i studien, er en del av Afghanistanundersøkelsen, gjennomført i regi av Institutt for militærpsykiatri og stressmestring, Forsvarets sanitet i 2012. Formålet med undersøkelsen var å kartlegge psykisk helse hos norske veteraner som hadde tjenestegjort i Afghanistan. Spørreskjemaet besto av 19 sider med spørsmål inklusive en samtykkeerklæring.
Prosedyre
Alle som hadde tjenestegjort i Afghanistan i perioden 2001–2011, fikk tilsendt spørreskjema med invitasjon til å delta i undersøkelsen. Lister over personell som hadde tjenestegjort, ble innhentet fra Vernepliktsverket. Det endelige utvalget besto av 7155 personer, hvorav 4053 besvarte undersøkelsen. Dette gir en svarprosent på 56,7 %. Invitasjonen inneholdt informasjon om undersøkelsen, forhold knyttet til personvern og konfidensialitet, og om Forsvarets psykososiale støtteapparat. Det ble loddet ut tre pulsklokker blant deltakerne. Spørreskjemaene ble sendt ut februar 2012, og det ble gjort to postale purringer. Den praktiske gjennomføringen ble gjort i samarbeid med TNS Gallup. Deltakerne kunne svare både via post og web.
Spørreskjema
Bruk av helsetjenester ble kartlagt med spørsmål om de hadde søkt helsehjelp for psykiske plager, samt hvor de hadde mottatt hjelp. Deltakere som ikke hadde søkt hjelp, ble bedt om å oppgi årsakene til dette ved å sette kryss ved ett eller flere av ni utsagn som målte potensielle barrierer og stigma.
Kartlegging av psykiske plager ble gjort med selvrapporteringsinstrumenter. Angst- og depresjonssymptomer ble målt med Hospital Anxiety and Depression Scale (HADS) (Zigmond & Snaith, 1983). Instrumentet består av 14 spørsmål, der angst (7 ledd) og depresjon (7 ledd) skåres fra 0 til 21. Skåre på 11 eller mer ble brukt som klinisk grenseverdi på både angst- og depresjonsskalaen. Posttraumatisk stressforstyrrelse (PTSD) ble målt med Posttraumatic Check List, versjon 17, militær utgave (PCL-M) (Weathers, Litz, Herman, Huska, & Keane, 1993). Instrumentet skåres 17–84, skåre på 44 eller mer ble brukt som klinisk grenseverdi (Forvarsakademiet, 2010). Alcohol Use Disorder Identification Test (AUDIT) ble brukt for å måle alkoholproblemer (Babor, Higgins-Biddle, Saunders, & Monteiro, 2001). Instrumentet inneholder 10 spørsmål om alkoholbruk og skåres 0–40. Skåre på 16 eller mer ble brukt som klinisk grenseverdi (Fear et al., 2007). Insomnia Severity Index (ISI) ble brukt for å måle søvnproblemer (Morin, 1993). Instrumentet skåres 0–28, grenseverdi for søvnforstyrrelse var 22 (alvorlig insomni). Stressplager ble målt med Posttraumatic stress scale (PTSS-10) (Holen, 1990). Instrumentet består av 10 utsagn. Alvorlige stressplager ble definert som 6 symptomer eller mer med skåre 4 eller mer på en Likert-skala fra 1 til 7. Deltakerne ble spurt om å svare på PTSS-10 retrospektivt, slik de husket å ha hatt det den første måneden etter hjemkomst. Totalt antall respondenter med psykisk lidelse ble beregnet ut fra antallet som skåret over klinisk grenseverdi på minst én av fem følgende symptomskalaer: HADS angst, HADS depresjon, PCL-M-17, AUDIT eller ISI.
Etikk
Deltakelse var frivillig og krevde informert samtykke til datalagring i FHR. Forskerne ble levert avidentifiserte uttrekk av data fra FHR. Studien og spørreskjemaet er forankret i Forskrift om innsamling og behandling av opplysninger i Forsvarets helseregister (FOR-2005–09–02–1010), der Forsvaret har rett og plikt til å «føre tilsyn med helsen og helseutviklingen til personell i Forsvaret for å kartlegge helserisiko knyttet til ulike tjenester». Forut for studien var det gjort en vurdering av om studien og spørreskjemaet skulle fremlegges for Regional komité for medisinsk og helsefaglig forskningsetikk (REK). Bestemmelsene som var vurdert, var § 1–1 etablering av Forsvarets helseregister og § 1–4 om registerets formål, punkt a-d, som omhandler blant annet tilsyn og forskning samt tiltak for å forbedre den militære helsetjeneste. Videre var § 1–8 om samtykke til opplysninger gitt i spørreskjema, vurdert (Lovdata). Konferering med REK sør-øst bekreftet at studien ikke var søknadspliktig, fordi den var gjort i regi av FHR.
Statistikk
Vi benyttet deskriptiv statistikk, hovedsakelig krysstabeller. Gruppeforskjeller ble testet med Chi-kvadrat test. Odds ratios med 95 % konfidensintervall ble benyttet. Alle analyser ble gjort ved hjelp av SPSS, versjon 21.
Resultater
Utvalget
Utvalget besto av 91,7 % (n=3716) menn og 8,3 % (337) kvinner. Ved undersøkelsestidspunktet arbeidet 54,5 % (2202) i Forsvaret og 45,5 % (1841) sivilt. 52,1 % (2106) hadde tjenestegjort i Afghanistan inntil 6 måneder, 33 % (1335) i 7 til 12 måneder og 14,9 % (600) i mer enn 12 måneder. Det var 39,5 % (1596) som hadde internasjonal tjeneste utenom Afghanistan.
Hjelpsøking
Blant deltakerne var det 6 % (243) som rapporterte at de hadde søkt hjelp for psykiske plager. Av disse oppga 41,1 % (100) å ha mottatt hjelp av fastlege, 30,5 % (74) av Forsvarets stressmestringsteam, 29,2 % (71) hos privatpraktiserende psykolog/psykiater, 16,9 % (41) av militærlege, 16,6 % (40) ved psykiatrisk poliklinikk, og 11,5 % (28) hos andre. 9,1 % (22) oppga å ha fått sjelesorg hos prest. Det var 5,9 % (14) som oppga at de ikke har fått hjelp selv om de hadde søkt om dette. Flere oppga å ha mottatt hjelp flere steder, blant annet hos både fastlege og i spesialisthelsetjenesten.
Psykiske plager hos veteraner som har søkt helsehjelp
Blant de som hadde søkt hjelp for psykiske plager, rapporterte 36,2 % (87) at de hadde alvorlige stressplager etter hjemkomst. Totalt 29 % (68) av de som hadde søkt hjelp, rapporterte psykiske plager på undersøkelsestidspunktet. Av disse hadde 9,2 % (21) symptomer på depressiv lidelse, 14,3 % (32) hadde symptomer på angstlidelse, og 9,2 % (21) rapporterte symptomer forenelig med PTSD. 8,3 % (20) rapporterte alkoholproblemer og 14,2 % (34) søvnproblemer. Resultatene er presentert i tabell 1.
Tabell 1. Psykiske plager blant afghanistanveteraner som har søkt helsehjelp for psykiske plager (n=243)
Psykiske plager | % | n | Total n |
|---|---|---|---|
Stressplager etter hjemkomst (PTSS-10) | 36,2 | 87 | 240 |
Psykiske plager totalt (aktuelle) | 28,0 | 68 | 243 |
Depresjon | 9,2 | 21 | 229 |
Angst | 14,3 | 32 | 224 |
PTSD | 9,2 | 21 | 229 |
Alkoholproblemer | 8,3 | 20 | 242 |
Søvnproblemer (insomni) | 14,2 | 34 | 239 |
Tabell 2. Andel afghanistanveteraner som ikke har søkt helsehjelp tross psykiske plager (n=246)
Psykiske plager | % | n | Total n |
|---|---|---|---|
Psykiske plager totalt (aktuelle) | 72,4 | 178 | 246 |
Depresjon | 51,2 | 22 | 43 |
Angst | 53,6 | 37 | 69 |
PTSD | 56,3 | 27 | 48 |
Alkoholproblemer | 80,3 | 82 | 102 |
Søvnproblemer (insomni) | 64,6 | 62 | 96 |
Søker veteraner med psykisk lidelse helsehjelp?
Med utgangspunkt i respondenter som møtte kriteriene til en psykisk lidelse (n=246), så vi på andelen som ikke hadde søkt helsehjelp. Totalt var det 72,4 % (178) av de som regnes som psykisk syke, som ikke hadde tatt kontakt med hjelpeapparatet. Fordelingen på de ulike typer lidelser var 51,2 % (22) med depresjon, 53,6 % (37) med angst og 56,3 % (27) med PTSD som ikke hadde oppsøkt hjelp. Tallene for alkoholproblemer og søvnproblemer var henholdsvis 80,3 (82) og 64,6 % (62). Resultatene er vist i tabell 2.
Barrierer mot å søke helsehjelp
Veteraner som skåret innenfor kriteriene for psykiske plager, oppga i større grad enn de uten plager å ha barrierer mot å søke hjelp. Blant disse var det ønske om å håndtere vanskene selv og konsekvenser for karriere og senere utenlandstjeneste som hyppigst ble oppgitt som barriere for ikke å oppsøke helsehjelp (se tabell 3).
Tabell 3. Barrierer mot å søke helsehjelp blant afghanistanveteraner med og uten psykiske plager (n=3756)
Opplevd barriere | Veteraner med psykiske plager (n=178) | Veteraner som ikke tilfredsstiller kriterier for psykiske plager (n=3578) | ||||
|---|---|---|---|---|---|---|
Det vil ødelegge karrieren min | 20,8 | (37) | 2,7 | (96) | 9,54** | 6,29–14,41 |
Redd for konsekvenser for senere utenlandstjeneste | 19,7 | (35) | 2,9 | (103) | 8,28** | 5,44–12,55 |
Vet ikke hvor jeg skal søke hjelp / vanskelig tilgjengelig | 11,2 | (20) | 1,1 | (40) | 11,23** | 6,40–19,60 |
Kollegaer vil få svekket tillit til meg | 9,6 | (17) | 0,7 | (24) | 15,68** | 8,24–29,69 |
Mine sjefer vil komme til å behandle meg annerledes | 9,6 | (17) | 1,0 | (35) | 10,72** | 5,86–19,49 |
Jeg tror ikke slik hjelp ville ha hjulpet meg | 12,9 | (23) | 2,1 | (74) | 7,04** | 4,28–11,52 |
Jeg ønsker å håndtere mine vansker selv | 31,5 | (56) | 7,0 | (252) | 6,08** | 4,31–8,52 |
Jeg har ikke hatt psykiske problemer / plagene mine har ikke vært av en slik karakter at det har vært nødvendig å søke hjelp | 66,3 | (118) | 89,0 | (3194) | 0,24** | 0,17–0,33 |
Andre årsaker | 6,7 | (12) | 3,6 | (129) | 1,94* | 1,05–3,56 |
Forkortelser: OR: odds ratio; CI: konfidensintervall; *P<0,05; **P<0,01 | ||||||
Ulikheter mellom de som har sluttet og de som til daglig er ansatt i Forsvaret, ble undersøkt på samme måte. Sivile veteraner hadde høyere andel psykisk sykelighet, 7,7 %, mens de forsvarsansatte hadde 4,8 %, (X2 = 14,765, p < 0,001).
Bekymring for karrieremessige konsekvenser (OR = 0,69, p = 0,040) og at de ikke hadde følt behov for hjelp (OR = 0,80, p = 0,023), ble hyppigere rapportert av ansatte i Forsvaret enn av sivile veteraner. Sivile veteraner rapporterte hyppigere at hjelp var vanskelig tilgjengelig (OR = 2,17, p = 0,003), liten tro på at behandling virker (OR = 1,91, p = 0,002) og ønske om å håndtere problemene selv (OR = 1,71, p < 0,001). Resultatene er fremstilt i tabell 4.
Tabell 4. Barrierer mot å søke helsehjelp blant afghanistanveteraner ansatt i Forsvaret, og sivile veteraner
Opplevd barriere | Veteraner i Forsvaret (n=2065) | Veteraner i det sivile (n=1707) | ||||
|---|---|---|---|---|---|---|
Det vil ødelegge karrieren min | 4,1 | (85) | 2,9 | (49) | 0,69* | 0,48–0,98 |
Redd for konsekvenser for senere utenlandstjeneste | 3,7 | (77) | 3,6 | (61) | 0,96 | 0,68–1,35 |
Vet ikke hvor jeg skal søke hjelp / vanskelig tilgjengelig | 1,1 | (22) | 2,3 | (39) | 2,17** | 1,28–3,68 |
Kollegaer vil få svekket tillit til meg | 1,2 | (25) | 0,9 | (16) | 0,77 | 0,41–1,45 |
Mine sjefer vil komme til å behandle meg annerledes | 1,6 | (34) | 1,1 | (18) | 0,64 | 0,36–1,13 |
Jeg tror ikke slik hjelp ville ha hjulpet meg | 1,8 | (38) | 3,5 | (59) | 1,91** | 1,26–2,89 |
Jeg ønsker å håndtere mine vansker selv | 6,4 | (132) | 10,4 | (178) | 1,71** | 1,35–2,16 |
Jeg har ikke hatt psykiske problemer / plagene mine har ikke vært av en slik karakter at det har vært nødvendig å søke hjelp | 89,0 | (1838) | 86,6 | (1478) | 0,80* | 0,66–0,97 |
Andre årsaker | 3,8 | (79) | 3,6 | (61) | 0,932 | 0,66–1,31 |
Forkortelser: OR: odds ratio; CI: konfidensintervall; *P<0,05; **P<0,01 | ||||||
Preferanser med hensyn til helsehjelp
Figur 1 viser at 39,1 % (1487) av veteranene ønsket å få hjelp av Forsvarets stressmestringsteam, og 20,5 % (779) ønsket å få hjelp av fastlege ved fremtidige psykiske helseplager. 18,5 % (703) ønsket hjelp hos privatpraktisende psykolog/psykiater, mens 3,4 % (131) ønsket hjelp ved psykiatrisk poliklinikk/DPS.
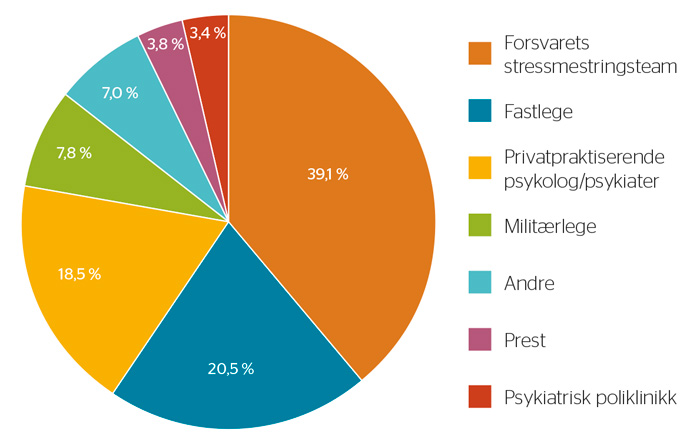
Figur 1. Afghanistanveteraners preferanse av hjelpeinstanser for fremtidig helsehjelp mot psykiske plager
Diskusjon
Studien viser at 6 % av afghanistanveteranene oppgir å ha søkt helsehjelp for psykiske plager i etterkant av tjenesten. De som hadde søkt hjelp, rapporterte hyppigst angst- og søvnplager, og flertallet oppga å ha mottatt hjelp hos sin fastlege. To av tre veteraner som gjennom spørreskjemaet ble identifisert med enten angst, depresjon, posttraumatisk stress, søvnvansker eller alkoholproblemer, hadde ikke oppsøkt helsehjelp. De viktigste barrierene mot å søke hjelp blant de med alvorlige plager var ønske om å håndtere plagene selv og bekymring for konsekvenser for videre internasjonal tjeneste og karriere i Forsvaret. Sivile veteraner hadde noe høyere forekomst av psykiske lidelser enn de som fortsatt var ansatt i Forsvaret. De sivile veteranene rapporterer i større grad manglende tilgjengelighet, ønske om å håndtere sine plager selv og liten tro på at behandling virker, som aktuelle barrierer mot å søke hjelp. Studien viser at veteraner mottar og ønsker fremtidig helsehjelp for psykiske plager både sivilt og militært.
Hvor mottas helsehjelpen?
Størst andel oppga å ha mottatt hjelp hos fastlegen (41,1 %). Dette er i samsvar med britiske studier, som også har funnet at hovedandelen av veteraner har fått behandling i primærhelsetjenesten (Iversen et al., 2011). Bakgrunnen for at de fleste mottar hjelp hos fastlegen, må ses i sammenheng med at det er det sivile helsevesen som tradisjonelt har gitt militært personell behandling for både psykiske og fysiske plager. Fastlegen har også som oftest rollen som henviser til videre behandling. En stor andel oppga å ha søkt hjelp hos Forsvarets stressmestringsteam og privatpraktiserende psykolog/psykiater. Fastleger og privatpraktisende psykolog/psykiater kan oppleves som et tryggere alternativ dersom veteranen er bekymret for at deres psykiske plager skal få betydning for seleksjon til videre utenlandstjeneste. Veteraner gir imidlertid uttrykk for at de ønsker å motta helsehjelp hos helsepersonell som har kunnskap om og ekspertise på militære forhold, noe som samsvarer med tidligere forskning (Warner, Appenzeller, Mullen, Warner, & Grieger, 2008). Veteraner har fått en lovfestet rett til oppfølging fra Forsvaret. Forsvaret har seks regionale stressmestringsteam, der militært helsepersonell (psykologer og psykiatere) med spesialkompetanse på stressrelaterte tilstander tilbyr behandling. På denne måten er det lagt til rette for at spesialistkompetanse skal være raskt tilgjengelig for veteraner. Dette er imidlertid kun et supplement til det sivile helsevesen.
Villighet til å søke hjelp
Studien viser at 72,4 % av de som tilfredsstilte kriteriene for alvorlige plager, ikke hadde søkt hjelp. Det er altså kun 27,6 % som har søkt hjelp. Det totale antallet er lavt, men samsvarer godt med tilsvarende internasjonale studier, der det er rapportert at 23–40 % søker hjelp (Hoge et al., 2006; Kim et al., 2010). Likevel er tallet på de som hadde oppsøkt helsehjelp, 6 %, omtrent like mange som ble definert som syke i denne studien. Det betyr at mange som har søkt hjelp, ikke tilfredsstiller kriteriene til en psykisk lidelse i dag. Dette kan skyldes at de har fått virksom behandling, at de har et sub-klinisk symptomtrykk, eller at de instrumentene som er brukt i studien, ikke har fanget opp vanskene deres. Av de ulike psykiske plagene som ble målt, var det alkoholproblemer som i størst grad var forbundet med lav villighet til å søke hjelp. Dette bekrefter at et høyt alkoholforbruk er forbundet med stigma også blant veteraner. Alkoholavhengighet er funnet å være den hyppigste komorbide tilstanden ved posttraumatisk stressforstyrrelse blant menn (Jacobsen, Southwick, & Kosten, 2001).
Barrierer mot å søke hjelp
I tråd med tidligere internasjonale studier finner vi at barrierer mot å søke hjelp oppgis hyppigere hos de som rapporterer alvorlige psykiske plager enn de uten (Hoge et al., 2004). Veteraner som ikke har plager, vil kanskje i mindre grad aktivt vurdere konsekvensene av å søke hjelp siden det ikke er relevant for dem, og derfor rapportere færre barrierer. De som har plager, vil kunne gjøre mer negative vurderinger av det å søke hjelp og være mer pessimistiske med hensyn til konsekvensene. Redsel for konsekvenser for videre karriere og senere utenlandstjeneste ble oppgitt som sentrale barrierer. Dette kan tyde på at det er en skepsis til Forsvaret, og en redsel for at åpenhet om plager og behov for hjelp vil gi negative utfall for videre karriere og arbeidsrelasjoner. Når veteraner søker behandling hos Forsvarets helsepersonell, vil det være en risiko for at det kan avdekkes mentale helseplager som ikke er forenelig med de helsekrav som stilles til internasjonal tjeneste. I noen grad vil disse barrierene derfor representere realistiske antakelser. En restriktiv linje fra Forsvarets side vil imidlertid kunne medføre at psykiske helseproblemer skjules. Resultatene tyder på at Forsvaret må arbeide med å fremme hensiktsmessig hjelpsøkingsatferd. Det bør formidles at ved å motta dokumentert virksom behandling for stressutløste plager vil mange kunne ha mulighet til å nå sitt normale funksjonsnivå og tilfredsstille de helsekrav som kreves for internasjonal tjeneste.
I overensstemmelse med tidligere studier rapporterte sivile veteraner i større grad enn forsvarsansatte veteraner praktiske vansker med tilgjengelighet av helsehjelp og liten tiltro til at behandling virker (Iversen et al., 2011). Forskning har vist at sivile veteraner har flere problemer med tilpasning etter oppdrag enn veteraner som fortsatt jobber i Forsvaret. Sivile veteraner rapporterer at kameratskapet opphører, og dermed også den sosiale støtten og oppfordringen til å søke hjelp (Browne et al., 2007).
En stor andel av de med identifiserte plager rapporterte i barriere-modulen at de ikke har plager, eller at plagene ikke er av en slik karakter at de har sett det som nødvendig å søke hjelp. Vansker med å gjenkjenne og erkjenne plager kan være sentrale barrierer mot å oppsøke hjelp, og pasienters egen vurdering av om plagene har en psykisk årsak, er funnet å være den viktigste prediktoren for å søke helsehjelp (Verhaak et al., 2009). Studier har vist at menn sammenliknet med kvinner overser symptomer, og i mindre grad søker hjelp for psykiske og fysiske helseproblemer (Addis & Mahalik, 2003; Galdas, Cheater, & Marshall, 2005). Når mange oppgir at de ønsker å håndtere vanskene sine selv, kan dette knyttes til menns sosialisering til selvstendighet, fysisk hardførhet og følelsesmessig kontroll. Denne sosialiseringen kan ha betydning for hjelpsøking (Addis & Mahalik, 2003). Disse egenskapene er spesielt fremtredende i militære utvalg (Hystad, Eid, Laberg, & Bartone, 2011) og er nyttige under oppdrag, men kan virke hemmende på å oppsøke hjelp ved stressrelaterte plager. Resultatene kan imidlertid også være påvirket av at grenseverdiene for sykelighet er satt for lavt, noe som medfører at sub-kliniske tilstander inkluderes. Veteranenes opplevelse av at deres plager ikke er alvorlige nok til å søke hjelp, kan for disse være en adekvat forklaring.
Styrker og begrensninger med studien
Studien er en retrospektiv tverrsnittsstudie der alle data er basert på selvrapportering. Analysene kan være påvirket av rapporteringsfeil, vansker med å huske detaljer fra tjenesten og potensielle skjevheter i utvalget. Studier har imidlertid vist at selvrapport er en relativt nøyaktig metode for å innhente data om bruk av helsetjenester (Beebe, McRae, & Barnes, 2006). Tverrsnittsdesignet avklarer ikke årsaksforholdene til de psykiske vanskene som er rapportert. Det begrenser også muligheten til å beskrive den hjelpesøkende populasjonen (tabell 1), da en kun kan si noe om deres status i dag, og ikke hva den var da de søkte hjelp. For å fange opp ulike psykiske vansker ble det brukt fem standardiserte instrumenter for å avgjøre diagnostisk status. Flere instrumenter øker sannsynligheten for falske positive resultater, altså overdiagnostikk. Disse instrumentene kartlegger selvrapporterte plager og er avhengige av at deltakerne rapporterer sine reaksjoner på en sannferdig (valid) og konsistent (reliable) måte.
Vårt mål på barrierer og stigma er ikke uttømmende, og fanger ikke opp om det å søke hjelp oppleves som tabu- eller skambelagt, eller om deltakerne har liten tiltro til helsepersonell. Når det ikke er en stor andel som har svart i kategorien «annet», kan det tyde på at variabelen har fanget opp vesentlige barrierer for utvalget. Deltakerne ble gitt muligheten til å krysse av for at de ikke hadde følt behov for hjelp, til slutt i barriere-modulen i spørreskjemaet. Det kan ha ført til at mange friske har krysset av for det uten å vurdere andre barrierer nøye. Dette kan ha forsterket forskjellen mellom friske og syke med hensyn til barrierer. På grunn av det lave antallet kvinnelige deltakere har vi ikke analysert våre data med hensyn til kjønnsforskjeller.
Kliniske implikasjoner
Våre resultater viser at mange veteraner søker helsehjelp i det sivile helsevesen. Kunnskap om veteraners helseplager blant sivilt helsepersonell er avgjørende for å kunne tilby målrettet behandling for denne pasientgruppen. Resultatene viser også at det i Forsvaret må arbeides med å fremme hensiktsmessig hjelpsøking. Man må arbeide med holdningsskapende arbeid overfor ledere og soldater og deres familier om at stressutløste plager ikke er tegn på svakhet. Det er vist at den mest effektive måten å overkomme barrierer på er at familie og venner oppfordrer og motiverer veteranen til å søke hjelp (Warner et al., 2008). Dette tyder på at sosial oppmuntring kan være vel så viktig som symptomnivå for å søke hjelp. Kunnskap om at det finnes effektiv behandling, kan være avgjørende for hjelpsøking hos de som rammes av posttraumatisk stress og stressrelaterte lidelser.
Konklusjon
Undersøkelsen viser at en stor andel av afghanistanveteranene som rapporterer om psykiske plager, ikke har oppsøkt helsehjelp, og de tilkjennegir barrierer som kan hindre dem i å søke bistand. Våre funn belyser behovet for kontinuerlig arbeid med å avstigmatisere behandling for psykiske plager blant veteraner samt å tilrettelegge for helsehjelp for denne gruppen.
Fotnoter
- ^ . Tall fra Forsvaret (FPVS, 26.11.2014) viser at det er bosatt 38 491 veteraner i norske kommuner. I tillegg kommer et ukjent antall veteraner som tjenestegjorde i Tysklandsbrigaden 1947–53 og i FN-misjoner 1947–78.
Addis, M.E., & Mahalik, J.R. (2003). Men, masculinity, and the contexts of help seeking. The American psychologist, 58, 5–14.
Babor, T.F., Higgins-Biddle, J.C., Saunders, J.B., & Monteiro, M.G. (2001). AUDIT. The Alcohol Use Disorders Test. Geneva. Department of mental health and substance dependence. World Health Organization.
Beebe, T.J., McRae, J.A., Jr., & Barnes, S.A. (2006). A comparison of self-reported use of behavioral health services with Medicaid agency records in Minnesota. Psychiatric Services, 57, 1652–1654. doi: 10.1176/appi.ps.57.11.1652
Browne, T., Hull, L., Horn O., Jones, M., Murphy, D., Fear, N.T., … Wesserly, S. (2007). Explanations for the increase in mental health problems in UK reserve forces who have served in Iraq. The British Journal of Psychiatry, 190, 484–489.
Fear, N., Iversen, A., Meltzer, H., Workman, L., Hull, L., Greenberg, N., … Wessely, S. (2007). Patterns of drinking in the UK Armed Forces. Addiction, 102, 1749–1759.
Forsvarets sanitet. (2013). Afghanistanundersøkelsen 2012. Kontor for psykiatri og stressmestring.
Forsvarsakademiet. (2010). Undersøgelse af psykiske efterreaktioner hos soldater udsendt til Afghanistan i perioden februar–august 2009. Institutt for Militærpsykologi.
Galdas, P.M., Cheater, F., & Marshall, P. (2005). Men and health help-seeking behaviour: literature review. Journal of Advanced Nursing, 49, 616–623. doi: 10.1111/j.1365–2648.2004.03331.x
Handlingsplan. (2011). I tjeneste for Norge. Regjeringens handlingsplan for ivaretakelse av personell før, under og etter utenlandstjenste. Departementene.
Hoge, C.W., Auchterlonie, J.L., & Milliken, C.S. (2006). Mental health problems, use of mental health services, and attrition from military service after returning from deployment to Iraq or Afghanistan. JAMA, 295, 1023–1032. doi: 10.1001/jama.295.9.1023
Hoge, C.W., Castro, C.A., Messer, S.C., McGurk, D., Cotting, D.I., & Koffman, R.L. (2004). Combat duty in Iraq and Afghanistan, mental health problems, and barriers to care. The New England Journal of Medicine, 351, 13–22. doi: 10.1056/NEJMoa040603
Holen, A. (1990). A Long-Term Outcome Study of Disaster Survivors: The Alexander L Kielland Disaster in Perspective. Oslo (Norway): Doctoral Dissertation Monography Thesis, University of Oslo.
Hystad, S.W., Eid, J., Laberg, J.C., & Bartone, P.T. (2011). Psychological hardiness predicts admission into military officers schools. Military Psychology, 23, 381–389.
Iversen, A.C., van Staden, L., Hughes, J.H., Greenberg, N., Hotopf, M., Rona, R.J. … Fear, N.T. (2011). The stigma of mental health problems and other barriers to care in the UK Armed Forces. BMC Health Services Research, 11, 1–10.
Jacobsen, L.K., Southwick, S.M., & Kosten, T.R. (2001). Substance use disorders in patients with posttraumatic stress disorder: a review of the literature. Am J Psychiatry, 158, 1184–1190.
Kim, P. Y., Thomas, J.L., Wilk, J.E., Castro, C.A., & Hoge, C.W. (2010). Stigma, barriers to care, and use of mental health services among active duty and National Guard soldiers after combat. Psychiatric Services, 61, 582–588. doi: 10.1176/appi.ps.61.6.582
Lovdata. Forskrift om innsamling og behandling av opplysninger i Forsvarets helseregister (FOR-2005-09-02-1010). http://lovdata.no/dokument/SF/forskrift/2005-09-02-1010.
Morin, C.M. (1993). Insomnia. Psychological assessment and management.: New York: The Guildford Press. Til norsk ved Ståle Pallesen.
Normann, T.M. (2013). Veteraners levekår. Forsvars- og politipersonell som har deltatt i internasjonale operasjoner. Rapport 38/2013. Statistisk sentralbyrå.
Verhaak, P.F., Prins, M.A., Spreeuwenberg, P., Draisma, S., van Balkom, T.J., Bensing, J.M., … Penninx, B.W. (2009). Receiving treatment for common mental disorders. General Hospital Psychiatry, 31, 46–55. doi: 10.1016/j.genhosppsych.2008.09.011
Warner, C.H., Appenzeller, G.N., Mullen, K., Warner, C.M., & Grieger, T. (2008). Soldier attitudes toward mental health screening and seeking care upon return from combat. Military Medicine, 173, 563–569.
Weathers, F.W., Litz, B.T., Herman, D.S., Huska, J.A., & Keane, T.M. (1993). The PTSD Checklist (PLC): Reliability, validity, and diagnostic utility. Paper presented at the 9th Annual Conference of the ISTSS, San Antonio TX.
Zigmond, A.S., & Snaith, R.P. (1983). The hospital anxiety and depression scale. Acta Psychiatrica Scandinavica, 67, 361–370.


