Du er her
Behandling av barn og unge med konversjonslidelser En litteraturgjennomgang
Treatment of youth with conversion disorders: A literature reviewConversion disorders (CD) are neurological, sensory, or motor symptoms not (fully) explainable by a known medical disorder. Our aim was to examine type and effects of treatments available for CD, including outcome predictors. We identified 18 case series (combined N = 534, mean age 13,2 years, 37,4 % boys). Treatments included psychoeducation and individual, family, and/or multi-disciplinary involvement, usually adapted for individual patient needs. Remission rates ranged from 20–100 %. Factors possibly linked to outcome across the studies were accept of the disorder, co-morbid disorders, pre-disposing and eliciting factors, early diagnosis, tailored and multi-disciplinary treatment, and family factors. The reviewed studies have poor methodological quality and results should be considered with caution. Nevertheless, due to limited knowledge among health professionals, our results have relevance for clinical practice with pediatric CD. |
Key words: conversion disorder, youth, treatment, review |
Konversjonslidelser er forstyrrelser i kroppslige funksjoner med nevrologiske, sensoriske eller motoriske symptomer som ikke (fullt ut) kan forklares av kjente medisinske årsaker (American Psychiatric Association, 2000). I ICD-10 kodes konversjonslidelser med kodene F44.0 til F44.9, som inkluderer dissosiativ amnesi, stupor, motoriske forstyrrelser, krampetilstander, følelsesløshet og sanseutfall, samt transe- og besettelsestilstander (World Health Organization, 1992). I DSM-IV-TR og DSM-V brukes samlebegrepet konversjonslidelser, som kodes i kategori 300.11 (American Psychiatric Association, 2000; 2013). Konversjonssymptomer oppleves av pasienten som ufrivillige og kan variere fra milde og forbigående somatiske plager til kroniske funksjonsnedsettelser (Kozlowska, Nunn & Rose, 2007). I tillegg til konversjonslidelse brukes også enkelte smalere og videre begreper i klinisk sammenheng. De vanligste er medisinsk uforklarlige symptomer (MUS), psykogene ikke-epileptiske anfall (PNES) og psykogen bevegelseslidelse. Forekomsten av konversjonslidelser varierer mellom 1 til 4:100 000 (Ani, Reading, Lynn, Forlee & Garralda, 2013; Kozlowska et al., 2007) og 1:1000 (Lieb, Pfister, Mastaler & Wittchen, 2000). Konversjonslidelse forekommer hyppigere blant ungdom enn blant yngre barn (Nandi, Banerjee, Nandi & Nandi, 1992) og ses oftere blant jenter (Lieb et al., 2000).
Ved konversjonslidelser hos barn er det rapportert om høy grad av komorbiditet for psykiske vansker, spesielt angst og depresjon (Bhatia & Sapra, 2005; Kozlowska et al., 2007; Sawchuk & Buchhalter, 2015). Mange har også fysiske symptomer i tillegg til konversjonssymptomet. Hyppigst forekommende er somatoforme smerter og utmattelse (Kozlowska et al., 2007). Lavere psykososial funksjon, inkludert søvn- og skolevansker og færre fritidsaktiviteter, er beskrevet for barn med PNES (Akdemir, Uzun, Pehlivanturk-Ozsungur & Topcu, 2013; Salpekar et al., 2010).
Når det gjelder predisponerende faktorer, er temperament og personlighetstrekk sentrale (Gjems, 2016). Klinisk kjennetegnes pasientgruppen av høy grad av sensitivitet for omgivelsene. Barna har en tendens til å sette egne behov og følelser til side og tilpasse seg omgivelsenes forventninger og krav. Barn med konversjonssymptomer er funnet å ha lavere stresstoleranse og dårligere mestringsstrategier for håndtering av negative følelser (Garralda & Rask, 2015). Av psykososiale predisponerende faktorer er det særlig opplevelse av separasjon og tap som peker seg ut, i tillegg til familiekonflikter og vansker relatert til skole (Kozlowska et al., 2007). Psykososial belastning kan forekomme nært sammenfallende i tid med konversjonssymptomet, men det kan også dreie seg om akkumulert psykososial belastning i lang tid forut for symptomdebut (Gjems, 2016).
Familien påvirkes ofte av barnets konversjonslidelse. Barnets symptomer kan oppleves dramatiske og alvorlige, noe som kan medføre bekymring og rådvillhet for omsorgsgivere (De Gusmao et al., 2014). En opplevelse av ikke å bli tatt på alvor av helsevesenet kan også føre disse familiene ut i søk etter ytterligere medisinsk utredning og behandlingstiltak, og de kan både være lite hensiktsmessige og kostbare, samt smertefulle og/eller skremmende for barnet (Diseth & Christie, 2005; Gjems, 2016). Konversjonslidelser opptar også mye tid og ressurser i hjelpeapparatet (De Gusmao et al., 2014; Kozlowska et al., 2007). I mangel på andre tiltak blir løsningsforsøket ofte å henvise barnet til nye medisinske undersøkelser (Gjems, 2016). Omsorgsgivere kan få høyt fravær fra arbeid fordi de må ta vare på barnet. For pasienter, familier og samfunnet som helhet er det derfor hensiktsmessig med effektiv behandling av konversjonslidelser (De Gusmao, 2014).
Det er publisert to Cochrane-gjennomganger med formål å undersøke effekt av psykososiale intervensjoner for voksne med konversjonslidelse (Ruddy & House, 2005; 3 studier) og ulike former for psykoterapi og atferdsbehandling for voksne med ikke-epileptiske anfall (Martlew, Pulman & Marson, 2014; 12 studier). Begge konkluderte med at det ikke er mulig å fastslå effekt på bakgrunn av heterogenitet og metodiske svakheter på tvers av de vurderte studiene (Martlew et al., 2014; Ruddy & House, 2005). I en gjennomgang av 18 studier av voksne med ikke-epileptiske anfall ble det funnet at 10 av studiene hadde lavere enn 40 % remisjonsrate (Durrant, Rickards & Cavanna, 2011). I en gjennomgang av 24 behandlingsstudier av voksne med psykogene motoriske forstyrrelser var i gjennomsnitt 39 % av pasientene uendret eller forverret ved oppfølgingstidspunktet (Gelauff, Stone, Edwards & Carson, 2014).
Det er ikke gitt at kunnskap fra voksenfeltet kan overføres til barnefeltet. I 2005 ble det publisert en systematisk kunnskapsoversikt om utredning og behandling av barn med traumerelaterte dissosiative lidelser (konversjonslidelser; Diseth & Christie, 2005). Målet med gjennomgangen var å gi en oppdatering på vurderings- og diagnostiseringsverktøy i de nordiske landene, samt å gi en oversikt over passende terapeutiske intervensjonsmodeller for barn og unge. Oversikten inkluderte 175 artikler som beskrev aspekter ved vurderings- og diagnostiseringsverktøy, og 290 artikler som beskrev ulike aspekter ved behandling, alle publisert mellom 1993 og 2003. Det ble ikke identifisert randomiserte, kontrollerte studier med barn. Oversikten viste at det ofte ble benyttet en kombinasjon av individuell psykoterapi, familieterapi og psykofarmaka som behandling av barn med dissosiative lidelser. Kognitiv atferdsterapi, hypnoterapi, eye movement desensitization (EMDR), psykodynamisk terapi og integrert tilnærming var de psykoterapeutiske retningene som oftest ble beskrevet. Ingen behandlingsmodell ble vurdert som overlegen andre modeller. Det generelle behandlingsmålet som ble beskrevet i studiene, var å avdekke barnets traume og så introdusere nye og mer hensiktsmessige strategier for mestring og for å uttrykke følelser og egne behov (Diseth & Christie, 2005).
Siden 2005 er det ikke publisert noen lignende litteraturgjennomgang av behandling av konversjonslidelser hos barn og unge, og det er behov for en oppdatert oversikt. Målet med denne litteraturgjennomgangen er å undersøke hvilken behandling barn og unge med konversjonslidelse gis, hva vi vet om effektene av slik behandling, og hvilke faktorer som eventuelt påvirker effektene.
Metode
Det ble utført innledende litteratursøk i Cochrane-databasene, men ikke identifisert systematiske litteraturgjennomganger som hadde inkludert barn under 18 år. Gjennom innledende søk i OVID Medline, PychInfo og Web of Science ble det funnet to nyere systematiske litteraturgjennomganger som omhandlet behandling av barn og unge med PNES, altså kun én undertype konversjonslidelse (Morgan & Buchhalter, 2015; Reilly, Menlove, Fenton & Das, 2013). Til sammen inkluderte disse gjennomgangene kun to studier publisert etter 2004. En annen systematisk litteraturgjennomgang av 12 studier undersøkte effekten av fysioterapi for konversjonslidelse hos barn og unge, og konkluderte med at effekt ikke kunne påvises (FitzGerald, Southby, Haines, Hough & Skinner, 2014).
Det ble utført videre litteratursøk i OVID PsychInfo, OVID Medline og Web of Science i februar 2016. Listen over søkeord med søkestrategi (tabell 1) ble brukt i OVID PsychInfo, OVID Medline og Web of Science. Inklusjonskriteriene for studiene var forholdsvis vide: Enkeltstudier som hadde med informasjon om behandling og utfall av behandling for konversjonslidelser og der gjennomsnittsalder for deltakerne var under 18 år, ble inkludert. Minimum antall deltakere ble satt til 5. Nedre tidsgrense for søket ble satt til 2004, da Diseth og Christies (2005) systematiske litteraturgjennomgang inkluderte studier publisert fram til desember 2003. Søket ble begrenset til engelskspråklige artikler. Søkene ble separat gjennomgått av to av forfatterne (IR + BR). Sammendrag ble lest og dannet bakgrunn for foreløpig utvelgelse av aktuelle studier. Neste trinn gikk ut på å sammenligne og diskutere utvelgelsen. Studier som viste seg ikke å møte inklusjonskriteriene for søket, ble valgt vekk (figur 1). Referanselister til litteraturgjennomganger og de inkluderte enkeltstudiene ble nøye gjennomgått. Dette tilførte ikke ytterligere inklusjon av studier.
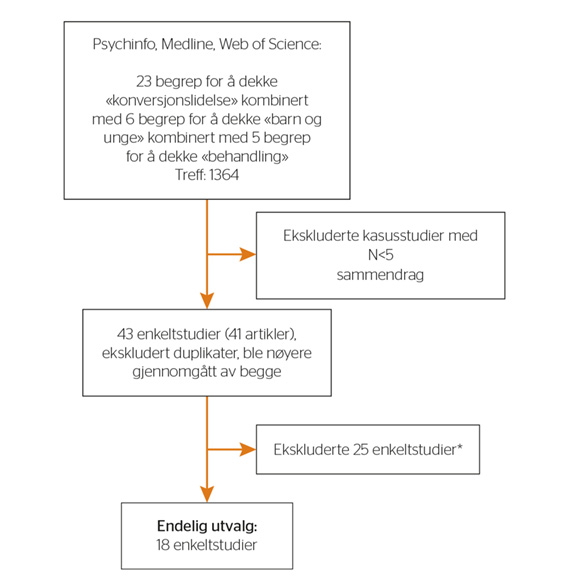
Figur 1 Flytskjema for søkeprosess og utvelgelse. *studiene ble vurdert som ikke relevante etter gjennomlesning.
Tabell 1 Søkeord og -strategi
Søkeord: mental dissociation; dissociative disorder*; dissociative motor disorder*; dissociative convulsions; dissociative anaesthesia and sensory loss; mixed dissociative disorder*; conversion disorder*; psychogenic; psychogenic non-epileptic seizure*; psychogenic non epileptic seizure*; PNES; non epileptic seizure*; non-epileptic seizure*; nonepileptic seizure*; psychogenic nonepileptic seizure*; functional neurological; functional symptom*; functional symptom disorder*; functional neurological symptom disorder*; medically unexplained symptom disorder*; MUPS; MUS; medically unexplained symptom*; child*; childhood; pediatric*; paediatric*; youth; adolescent*; treatment*; therapy; therapies; intervention*; rehabilitation |
Strategi: Etter 34 enkeltsøk pr. søkeord (1–34) ble også følgende kombinasjoner brukt: 35. 1 or 2 or 3 or 4 or 5 or 6 or 7 or 8 or 9 or 10 or 11 or 12 or 13 or 14 or 15 or 16 or 17 or 18 or 19 or 20 or 21 or 22 or 23 36. 24 or 25 or 26 or 27 or 28 or 29 37. 30 or 31 or 32 or 33 or 34 38. 35 and 36 and 37 39. limit 35 to (english language and yr=«2004 -Current») |
Forklaring. PNES = psychogenic non epileptic seizure. MUPS = medically unexplained symptom disorder. MUS = medically unexplained symptom. |
De 18 inkluderte studiene ble registrert med følgende: forfatter og år, tjenestenivå og land, deltakere (alder, kjønn), diagnose, mål brukt i studien, intervensjon, observerte endringer og faktorer som påvirket utfall av behandlingen. Kontakt sisteforfatter dersom du ønsker tilgang til dette registreringsskjemaet. Flere av studiene beskrev intervensjonene som ble brukt mangelfullt. Det ble derfor sendt e-post til artikkelforfattere for å innhente mer informasjon, til sammen 25 e-poster, med åtte svar. Det ble ikke identifisert randomiserte og/eller kontrollerte studier. De inkluderte utfallsstudiene er kasusserier uten kontrollgruppe. Slike studier har i utgangspunktet for lav metodologisk kvalitet til å besvare spørsmål om behandlingseffekt og eventuelle påvirkende faktorer (Nissen & Wynn, 2014). Det ble derfor ikke vurdert som hensiktsmessig å foreta separate kvalitetsvurderinger av enkeltstudiene, som så skulle sammenlignes statistisk.
Tabell 2 Oversiktsskjema for de inkluderte studiene
Studie | Settinga | N | Intervensjoner beskrevet brukt i studien | |||
|---|---|---|---|---|---|---|
Psykoedukasjon | Familiebehandling og systemisk arbeid | Individualbehandling | Tverrfaglig behandling | |||
Papavasiliou et al. (2004) | Hellas3 | 6 | X | X | ||
Bhatia & Sapra (2005) | India3 | 50 | X | X | X | |
Cassady et al. (2005) | USA2 | 5 | X | X | X | |
Ghosh et al. (2007) | India3 | 40 | X | |||
Chinta et al. (2008) | India3 | 17 | X | X | X | |
Jans et al. (2008) | Tyskland2,3 | 27 | X | X | ||
Schwingenschuh et al. (2010) | England3 | 15 | X | X | ||
Dale et al. (2010) | Australia3 | 12 | X | X | X | X |
Faust & Soman (2011) | Canada3 | 13 | X | X | X | |
Gupta et al. (2011) | India2 | 45 | X | X | X | X |
Kozlowska et al. (2013) | Australia3 | 100 | X | X | X | X |
De Gusmao et al. (2014) | USA1,3 | 31 | X | X | ||
Klineberg et al. (2014) | Australia3 | 7 | X | X | X | |
Parain & Chastan (2014) | Frankrike3 | 70 | X | |||
Rawat et al. (2014) | India3 | 34 | X | X | X | |
Yi et al. (2014) | Sør-Korea3 | 25 | X | |||
Pula et al. (2015) | USA3 | 8 | X | X | ||
Sawchuk & Buchhalter (2015) | Canada3 | 29 | X | X | X | |
Forklaring. aTall i forhøyet skrift angir linjenivå (1.-, 2.- eller 3.-linjetjeneste). | ||||||
Resultater
Inkluderte pasienter
Totalt 534 pasienter var inkludert på tvers av de 18 studiene (gjennomsnittlig N=30, median N=26). Kjønnsfordeling var oppgitt for 527 pasienter (i 17 av 18 studier) og viste samlet 37,4 % gutter. Gjennomsnittsalder for deltakere på tvers av studiene var 13,2 år, med samlet aldersspenn (der dette var oppgitt) fra 4 til 79 år. Tretten av 18 studier inkluderte bare barn under 18 år, mens fem også inkluderte pasienter over 18 år. I fire av de fem studiene som også inkluderer voksne, er det oppgitt at det var «svært få» pasienter over 18 år, uten at antallet er spesifisert. I én studie beskrives 59 % av pasientene som ungdommer, mens det er uklart hvor mange som var barn eller voksne (Parain & Chastan, 2014). De fleste pasientene var diagnostisert med konversjonslidelse (ICD-10, DSM-IV-TR eller DSM-V). Mange pasienter ble oppgitt å ha komorbide vansker. Angstlidelser, depresjon og lærevansker var de hyppigst rapporterte. Av komorbide somatiske sykdomstilstander var epilepsi den hyppigst oppgitte, men det ble også beskrevet komorbide nevrologiske lidelser.
Behandlingens innhold
Litteraturgjennomgangen gir et bilde av hvilke typer behandling som gis til barn og unge med konversjonslidelser i ulike land i Asia, Australia, Europa og Nord-Amerika fra 2004 til 2016. Der varighet og intensitet ble oppgitt, var det som regel store forskjeller mellom behandlingsløpene for de enkelte deltakerne i samme studie. Varighet var typisk tilpasset den enkelte pasient. I mange av studiene ble deltakerne lagt inn for utredning/behandling ved sykehus i 3. linje i en startfase, og den videre behandlingen var ofte både innleggelse og senere poliklinisk oppfølging ved sykehus 3. linje eller ved lokale institusjoner (1. eller 2. linje, eller privat praksis). For de studiene der det er oppgitt årsak til hvilken type behandling som ble gitt (døgnbehandling eller poliklinisk/lokalt), var det som regel symptomenes alvorlighetsgrad som ble oppgitt som begrunnelse for valget. Fellestrekkene ved behandlingene kan samles under overskriftene psykoedukasjon, familiebehandling / systemisk arbeid, individuell behandling og tverrfaglig behandling.
Psykoedukasjon
Halvparten av studiene oppga å ha inkludert psykoedukasjon. Gjennomgående tema for psykoedukasjonen på tvers av studiene var å forklare og undervise om hva som kan forårsake og opprettholde lidelsen. Det beskrives at barnets behandler(e) forsøker å betrygge foreldre og barn om at lidelsen ikke er farlig, at den er reversibel og ikke et tegn på at barnet eller ungdommen er «unormal». Å anerkjenne symptomene og få til et skifte i synet på lidelsen som noe rent medisinsk eller organisk er også beskrevet som del av psykoedukasjonen.
Familiebehandling og systemisk arbeid
Tolv studier oppga at familien ble inkludert i behandlingen. Å oppmuntre barnet og foreldrene til å gjenoppta normale aktiviteter samt ikke å bidra til å forsterke en sykdomsrolle er behandlingselementer som beskrives. Flere studier beskrev også viktigheten av å redusere stressorer i barnets kontekst. Videre ble det vektlagt å øke foreldrekompetansen for å takle problemer og kriser.
Individuell behandling
Sytten studier oppga individuell behandling som en del av intervensjonen, spesifikt psykoterapi (12), psykofarmaka (12), fysioterapi (3), ergoterapi (2) og miljøterapi (1; antall studier i parentes). Det var stor variasjon i innholdsbeskrivelsene.
Teoretisk retning/tilnærming i psykoterapi: Ti studier oppga at pasientene mottok atferdsorientert terapi, hvorav åtte kognitiv atferdsterapi og to ren atferdsterapi. Analytisk orientert individualterapi beskrives i én studie, og psykoterapi etter løsningsfokusert tilnærming (LøFT)-modellen i en annen. De resterende ni studiene inkluderte ikke informasjon om teoretisk tilnærming.
Psykofarmaka: Det ble oppgitt at hensikten med psykofarmaka var å behandle komorbide lidelser. Psykofarmaka ble alltid brukt i kombinasjon med annen type intervensjon.
Tverrfaglig behandling: I åtte av studiene ble det eksplisitt beskrevet at behandlingen var tverrfaglig. Samarbeidet ble oftest angitt å være mellom pediater, psykolog/psykiater og nevrolog. Der det ble oppgitt hvilke fagpersoner som var involvert, er disse barnepsykiater/psykiater (6), nevrolog (5), barnelege/lege (4), psykolog (3), ergoterapeut (2), fysioterapeut (3) og sosionom (1; antall studier i parentes).
Utfall
Remisjonsratene varierte fra 20 til 100 %. Full remisjon/symptomfrihet ble rapportert for 80–100 % av pasientene i seks studier, 60–79 % av pasientene i fire studier, og 20–59 % av pasientene i fire studier. De resterende fire studiene brukte ikke kategoriene full remisjon / symptomfrihet ved bedring av lidelsen. Delvis bedring ble rapportert for 21–40 % av pasientene i to studier og for opptil 20 % av pasientene i åtte studier. Manglende endring / forverring ble rapportert for opptil 10 % av pasientene i seks studier og for 11–20 % av pasientene i fem studier. Fire studier rapporterte antall pasienter som droppet ut før tidspunktet for utfallsmåling, og tallet varierer mellom 7 og 18 %.
Faktorer som kan påvirke behandlingsutfall
Faktorer som ble trukket frem på tvers av studiene som mulige forklaringer på utfall, uten at dette nødvendigvis ble systematisk målt, er aksept av diagnose, betydningen av komorbide lidelser, nevrologiske tilstander og intellektuelle vansker, tidlig diagnosefastsettelse, tverrfaglig tilnærming og skreddersydd behandling, samt faktorer ved familien. Eksempel på betydning av aksept vises i en studie der et stort flertall av pasientene med delvis (67 %) eller full remisjon (77 %) viste aksept av diagnose etter utredning (Sawchuk & Buchhalter, 2015). En annen studie viste at en fysisk hendelse som utløsende årsak (f.eks. skade, virus, infeksjon) var forbundet med dårligere utfall (Klineberg et al., 2014). En studie fant at det fortsatt var høyt nivå av stress i familien for to av de fem pasientene som ikke oppnådde symptomlette ved konversjonslidelsen (Yi, Kim, Lee, Cheon & Kang, 2014). Vi understreker at eventuelle modererende/medierende effekter av faktorene ikke kan fastslås.
Diskusjon
Denne litteraturgjennomgangen av behandling av konversjonslidelser hos barn tegner et bilde av hvilke typer behandling som tilbys denne gruppen. Intervensjonene beskrives sjelden i detalj, men sentrale elementer i flere studier er psykoedukasjon, foreldre- og systeminvolvering, og ulike former for individualbehandling. På tvers av studiene er bedring for deltakerne klart hyppigere beskrevet enn manglende endring / forverring. Metodologiske svakheter, primært knyttet til manglende kontrollgrupper, gjør det likevel ikke mulig å konkludere med at behandlingene som beskrives, har effekt. Til tross for dette inneholder studiene beskrivelser av faktorer som kan ha sammenheng med godt behandlingsutfall, og disse kan ha klinisk relevans. Vi vil her trekke ut noen sentrale faktorer fra studiene som vi mener vil kunne styrke behandleres repertoar i møte med denne pasientgruppen. Vi vil drøfte disse faktorene i lys av praksis og erfaringer ved Seksjon for psykosomatikk og CL-barnepsykiatri ved Rikshospitalet (heretter Rikshospitalet).
Viktigheten av å sette tidlig diagnose beskrives i flere studier. Tidlig diagnose vil kunne redusere unødvendig medisinsk utredning over tid, og dermed forebygge at vedlikeholdende onde sirkler etableres. Dette er et viktig poeng som samsvarer med praksis ved Rikshospitalet, som har som mål at den medisinske utredningen effektiviseres, og at barnet i minst mulig grad sendes fra spesialist til spesialist. Dersom flere leger er involvert, mener Rikshospitalet at én av dem bør ha hovedansvar for å samle resultatene og kommunisere med familien, for å forhindre at det gis forskjellige eller motstridende forklaringer på tilstanden.
Flere artikkelforfattere understreker at tverrfaglig behandling og behandling tilpasset den enkelte pasient har sammenheng med positivt utfall. Rikshospitalet mener at det er nødvendig med et forpliktende samarbeid mellom somatiske tjenester og psykisk helsevern, siden pasientene ellers lett faller mellom to stoler i helsevesenet (Gjems, 2016). Mange av pasientene faller helt eller delvis ut av skolen, noe som viser nødvendigheten av at helsevesen og skole samarbeider.
I studiene vektlegges betydningen av alltid å vurdere mulige predisponerende, utløsende og vedlikeholdende faktorer, som komorbide lidelser, intellektuelle vansker og faktorer knyttet til familieforhold. Vi mener at det her er verdt å merke seg at det sjelden er rapportert om traume som utløsende årsak. Det beskrives oftere andre typer psykososiale stressorer eller fysisk hendelse som utløsende årsak. Rikshospitalet erfarer også at det ofte er kumulativt stress heller enn én enkeltstående hendelse som utløser tilstanden.
Flere artikkelforfattere trekker frem at psykoedukasjon og aksept av diagnose kan være sentralt for godt behandlingsresultat. Det beskrives også at et mulig hinder for godt behandlingsutfall er at pasienten og familien avviser psykososiale årsaker til konversjonslidelsen. Disse temaene er viktige for arbeidet ved Rikshospitalet. Dersom barn og familie ikke aksepterer diagnosen, er det fare for at letingen etter en medisinsk forklaring fortsetter. Hvordan helsepersonell snakker med pasient og familie om diagnosen, er avgjørende. Vi mener at som et første skritt er det essensielt at en lege som har satt seg godt inn i sykehistorien og kjenner pasienten, kan kommunisere med trygghet at tilstanden er tatt på alvor og tilstrekkelig undersøkt medisinsk. Vi mener at dette er avgjørende for at barn og familier skal kunne ta imot en mer helhetlig forståelse av tilstanden. Vår erfaring er at utelukkelse av underliggende somatisk sykdom er nødvendig, men ikke tilstrekkelig. Vi opplever også at familien trenger å få en økt forståelse av at tilstanden ikke er «uforklarlig», selv om man ikke finner en klar medisinsk årsak. Vi ser at det er nødvendig å bruke tid på å forklare og trygge familien på at symptomer som kramper og lammelser kan forekomme uten at kroppslig sykdom ligger til grunn.
I en undersøkelse gjort blant norske fastleger ble det funnet at medisinsk uforklarlige symptomer var blant det fastleger fant minst meningsfullt å jobbe med, og noe de ønsket å bruke mindre tid på (Halvorsen, Edwards, Aaraas, Aasland, & Kristiansen, 2013). Dette representerer en klar utfordring for feltet. Det oppstår lett usikkerhet om hvordan konversjonstilstander hos barn skal forstås og behandles. Det er i dag lite kunnskap om tilstandene på alle nivåer i helsetjenesten, og på tvers av helsetjenestene har fagpersoner ofte ikke et nødvendig tverrfaglig samarbeid (Gjems, 2016). Rikshospitalets erfaring er at en del av pasientene ikke blir henvist til psykisk helsevern, da barna ofte fremstår som veltilpassede og uten åpenbare psykososiale vansker. Siden konversjonstilstander er vanskelige å forstå, er det vår erfaring at det ikke er uvanlig at pasient og familie har fått motstridende forklaringer på symptomene av ulikt helsepersonell. Vi opplever at fravær av en tilstrekkelig medisinsk årsak og manglende alternative forklaringer på tilstanden danner grobunn for sterk og vedvarende bekymring i familien, og ser at barna ofte befinner seg i en fastlåst situasjon, med stort funksjonsfall og lidelsestrykk.
Et barn med invalidiserende kroppslige symptomer og hans/hennes familie, som etter medisinsk utredning blir henvist til psykisk helsevern fordi en ikke har «funnet noe» somatisk, kan oppleve ikke å bli trodd (Ramberg & Diseth, 2012). Dette kan være eksempel på en dualistisk tankegang der symptomer som ikke forklares av en medisinsk diagnose, antas å være psykologisk forankret. I en undersøkelse av voksne med PNES fant en at det som pasientene opplevde som mest krenkende, var termer som «det sitter bare i hodet», «hysteriske anfall» og «pseudoanfall» (Stone et al., 2003). Disse måtene å omtale lidelsen på impliserer en rent psykologisk årsak, og antyder at plagene ikke er reelle. De termene som ble vurdert som minst krenkende, var «funksjonelle anfall» og «stressrelaterte anfall». Disse måtene å omtale konversjonslidelse på kan ses som mer årsaksnøytrale (Stone et al., 2003).
For mange pasienter er det ikke klart om de opplever at symptomene kommer fra somatiske eller psykologiske faktorer, og det kan ses som utdatert og lite hensiktsmessig å forsøke å forklare årsaksforholdet så enkelt som at det dreier seg om enten soma eller psyke (Fors, Jacobsen, Borchgrevink & Stiles, 2014). Den biopsykososiale modellen (Engel, 1977) formidler tanken om at alle somatiske og psykiske lidelser skyldes både biologiske, psykologiske og sosiale forhold. Disse påvirker hverandre i ulik grad og styrke ut ifra barnets unike forutsetninger, erfaringer, egenskaper og det miljøet barnet befinner seg i. Å ha et perspektiv i tråd med den biopsykososiale modellen i arbeid med barn og unge betyr å ta både sykdomsperspektivet, utviklingsperspektivet og familieperspektivet samtidig (Gjone & Vandvik, 2006). Et slikt perspektiv, samt å bruke begrep og uttrykk som ikke impliserer rent psykologisk årsak, kan være en hjelp på veien for å etablere en allianse og få barn og familie til å akseptere diagnosen.
Begrensninger
I denne litteraturgjennomgangen ble det ikke identifisert randomiserte kontrollerte studier, og de inkluderte enkeltstudiene er kasusserier uten kontrollgruppe. Denne type studier har ikke et design som muliggjør fastsettelse av årsaksforhold mellom intervensjon og utfall. Det vurderes også som problematisk å generalisere og å komme med anbefalinger på bakgrunn av slike studier (Balshem et al., 2011; Nissen & Wynn, 2014; Shadish, Cook & Campbell, 2002). Hvorvidt de rapporterte behandlingsutfallene kan skyldes spontan bedring eller regresjon mot gjennomsnittet, er dermed ikke mulig å vurdere. Det finnes flere årsaker til at det ikke er gjennomført randomiserte kontrollerte studier eller inkludert kontrollgrupper. For det første er konversjonslidelse blant barn og unge relativt sjelden, noe som vanskeliggjør rekruttering av deltakere. Symptomene vekker også ofte alvorlig bekymring, noe som ofte medfører medisinsk utredning og vanskeliggjør randomisering til venteliste.
Vi vurderer likevel at rapportene om observerbare endringer hos barn og unge etter behandling for konversjonslidelse er viktig kunnskap. Spesielt viktig er det at endringene i hovedsak beskrives å gå i positiv retning. På tvers av studiene er høyest rapporterte forverringsrate oppgitt til 20 %, noe som bare gjaldt to studier. Det tas forbehold om at flere av studiene kan ha utelatt å rapportere forverring. Kasusserier kan være spesielt utsatt for publiseringsskjevheter (Nissen & Wynn, 2014). Klinikker med gode resultater kan være mer motiverte for å sende inn artikler til vurdering enn klinikker som har dårlige resultater, og gode resultater er gjerne mer publiserbare enn dårlige resultater. Med disse viktige forbeholdene antyder vår litteraturgjennomgang likevel at flere barn oppnår bedring og færre forblir uendret eller forverres sammenliknet med studier av voksne (Durrant et al.; Morgan & Buchhalter, 2015; Reilly et al., 2013). En systematisk litteraturgjennomgang av utfall etter behandling for konversjonssymptomer hos voksne viste at opptil 90 % forblir uendret eller er forverret ved oppfølgingstidspunkt (Gelauff et al., 2014). Vår studie kan tyde på at prognosen er mer lovende for barn og unge, noe som også er beskrevet tidligere (Durrant et al., 2014).
Konklusjon
Denne litteraturgjennomgangen av 18 studier om behandling av konversjonslidelser hos barn og unge viste stor variasjon i utfall og vesentlige metodesvakheter på tvers av studiene. Kunnskapen om barn og unge med konversjonslidelser bør økes. Det er behov for forskning utover kasusserier, med design som inneholder kontrollbetingelser, randomisering, funksjonsmål og langtidsoppfølging. Økt kunnskap om hvilke barn som ikke oppnår bedring, er spesielt viktig for å sikre bedre behandling for barn og unge med konversjonslidelser.
* Manuskriptet er en vesentlig omarbeidet versjon av Rusten og Midtstigens hovedoppgave, levert ved Psykologisk institutt, Universitetet i Oslo, høsten 2016. Rusten og Midtstigen har mottatt studentstipend fra Norges forskningsråd for å omarbeide oppgaven til vitenskapelig artikkel.
* = inkludert i litteraturgjennomgangen
Akdemir, D., Uzun, O., Pehlivanturk, B.O., & Topcu, M. (2013). Healthrelated quality of life in adolescents with psychogenic nonepileptic seizures. Epilepsy & Behavior, 29, 516–520. DOI: 10.1016/j.yebeh.2013.09.015
American Psychiatric Association (2000). Diagnostic and statistical manual of mental disorders (4. utg. tekstrevisjon). Washington DC: American Psychiatric Association.
American Psychiatric Association (2013). Diagnostic and statistical manual of mental disorders (5. utg). Washington DC: American Psychiatric Association. Hentet fra http://dsm.psychiatryonline.org/book.aspx?bookid=556
Ani, C., Reading, R., Lynn, R., Forlee, S. & Garralda, E (2013). Incidence and 12-month outcome of non-transient childhood conversion disorder in the U.K. and Ireland. British Journal of Psychiatry,202, 413–8. DOI: 10.1192/bjp.bp.112.116707
Balshem, H., Helfand, M., Schünemann, H.J., Oxman, A.D., Kunz, R., Brozek, J., Vist, G.E., Falck-Ytter, Y., Meerpohl, J., Norris, S., Guyatt, G.H. (2011). GRADE-guidelines: 3. Rating the quality of evidence. Journal of Clinical Epidemiology, 64, 401–406. DOI: 10.1016/j.jclinepi.2010.07.015
*Bhatia, M.S. & Sapra, S. (2005). Pseudoseizures in children: A profile of 50 cases. Clinical paediatrics, 44, 617–621. DOI: 10.1177/000992280504400710
*Cassady, J., Kirschke, D., Jones, T., Craig, A.S., Bermudez, O.B., Schaffner, W. (2005). Case Series: Outbreak of Conversion Disorder Among Amish Adolescent Girls. Journal of the American Academy of Child and Adolescent Psychiatry, 44 (3), 291–297. DOI: 10.1097/00004583–200503000–00014
*Chinta, S.S., Malhi, P., Singhi, P., & Prabhakar, S. (2008). Clinical and psychosocial characteristics of children with nonepileptic seizures. Annals of Indian Academy of Neurology, 11 (3), 159–163. DOI: 10.4103/0972–2327.42935
*Dale, R.C., Singh, H., Troedson, C., Pillai, S., Gaikiwari, S., & Kozlowska, K. (2010). A prospective study of acute movement disorders in children. Developmental Medicine and Child Neurology, 52 (8), 739–748. DOI: 10.1111/j.1469–8749.2009.03598.x
*De Gusmao, C.M., Guerriero, R., Bernson-Leung, M.E., Pier, D., Ibeziako, P.I., Bujoreanu, S., Maski, K., Urion, D., & Waugh, J.L. (2014). Functional neurological symptom disorders in a pediatric emergency room: Diagnostic accuracy, features, and outcome. Pediatric neurology, 51, 233–238. DOI: 10.1016/j.pediatrneurol.2014.04.009.
Diseth, T.H. & Christie, H.J. (2005). Trauma-related dissociative (conversion) disorders in children and adolescents – an overview of assessment tools and treatment principles. Nordic Journal of Psychiatry, 59, 278–292. DOI: 10.1080/08039480500213683
Durrant, J., Rickards, H., & Cavanna, A.E. (2011). Prognosis and outcome predictors in psychogenic nonepileptic seizures. Epilepsy Research and Treatment, 2011, artikkel-ID 274736. DOI: 10.1155/2011/274736
Engel, G.L. (1977). The need for a new medical model: A challenge for biomedicine. Science, 196 (4286), 129–136.
*Faust, J., & Soman, T. (2011). Psychogenic movement disorders in children: Characteristics and predictors of outcome. Journal of child neurology, 27 (5), 610 – 614. DOI: 10.1177/0883073811422753
FitzGerald, T., Southby, A.K., Haines, T.P., Hough, J.P., Skinner, E.H. (2014). Is physiotherapy effective in the management of child and adolescent conversion disorder? A systematic review. Journal of Paediatrics and Child Health, 51, 159–167. Doi: 10.1111/jpc.12630
Fors, E.A., Jacobsen, H.B., Borchgrevink, P.C., & Stiles, T.C. (2014). Somatiske symptomer uten vesentlig medisinsk forklaring: bakgrunn, nosologi og kliniske betraktninger med relevans for psykologer. Tidsskrift for Norsk psykologforening, 51, 365–377.
Garralda, E. & Rask, C.U. (2015). Somatoform and related disorders. In: Rutter’s Child and Adolescents Psychiatry, 6 th edition, 72, 1035–1054.
Gelauff J., Stone J., Edwards, M., & Carson A. (2014). The prognosis of functional (psychogenic) motor symptoms: a systematic review. Journal of Neurology, Neurosurgery and Psychiatry, 85, 220. DOI: 10.1136/jnnp-2013–30532
*Ghosh, J.K., Majumder, P., Pant, P., Dutta, R., & Bhatia, B.D. (2007). Clinical Profile and Outcome of Conversion Disorder in Children in a Tertiary Hospital of North India. Journal of Tropical Pediatric, 53 (3), 213–214. DOI: 10.1093/tropej/fml088
Gjems, S. (2016) «Det sitter mellom ørene» – Medisinsk uforklarte symptomer hos barn og unge. Tidsskrift for Norsk psykologforening, 53 (2), 112–116.
Gjone, H., & Vandvik, I.H. (2006). Psykosomatiske presentasjonsformer. I Norsk barnelegeforening (red.), Generell veileder i pediatri (3. utg.). Oslo: Den Norske Legeforening.
*Gupta, V., Singh, A., Upadhyay, S. & Bhatia, V. (2011). Clinical profile of somatoform disorders in children. Indian Journal of Pediatrics. 78 (3), 283–286. DOI: 10.1007/s12098–010–0282-z.
Halvorsen, P.A., Edwards, A., Aaraas, I.J., Aasland, O.G., & Kristiansen, I.S. (2013). What professional activities do general practitioners find most meaningful? Cross sectional survey of Norwegian general practitioners. BioMedCentral Family Practice, 14, 41. DOI: 10.1186/1471–2296–14–41
*Jans, T., Schneck-Seif, S., Weigand, T., Schneider, W., Ellgring, H., Wewetzer, C., & Warnke, A. (2008). Long-term outcome and prognosis of dissociatve disorder with onset in childhood or adolescence. Child and Adolescent Psychiatry and Mental Health, 2, 19–29. DOI: 10.1186/1753–2000–2–19
*Klineberg, E., Rushworth, A., & Bibby, H., Bennett, D., Steinbeck, K., & Towns, S. (2014). Adolescent chronic fatigue syndrome and somatoform disorders: A prospective clinical study. Journal of Paediatrics and Child Health, 50, 775–781. DOI: 10.1111/jpc.12653.
*Kozlowska, K., English, M., Savage, B., Chudleigh, C., Davis, F., Paull, M., Elliot, A., & Jenkins, A. (2013). Multimodal rehabilitation: A mind-body, family based intervention for children and adolescents impaired by medically unexplained symptoms. Part 2: Case studies and outcome. The American journal of family therapy, 41, 212–231. DOI: 10.1080/01926187.2012.677723
Kozlowska, K., Nunn, K.P., & Rose, D. (2007). Conversion disorder in Australian pediatric practice. Journal of American Academy of Child and Adolescent Psychiatry, 46, 68–75. DOI: 10.1097/01.chi.0000242235.83140.1f
Lieb, R., Pfister, H., Mastaler, M., & Wittchen, H.U. (2000). Somatoform syndromes and disorders in a representative population sample of adolescents and young adults: prevalence, comorbidity and impairments. Acta Psychiatrica Scandinavica, 101, 194–208. DOI:10.1034/j.1600–0447.2000.101003194.x
Martlew, J., Pulman, J., Marson, A.G., (2014). Psychological and behavioural treatments for adults with non-epileptic attack disorder. Cochrane Database of Systematic Reviews 2014, 2. CD006370. DOI: 10.1002/14651858.CD006370.pub2
Morgan, L.A., & Buchhalter, J. (2015). Psychogenic paroxysmal nonepileptic events in children: a review. Pediatric Neurology, 53, 13–22.
Nandi, D.N., Banerjee, G., Nandi, S., Nandi, P. (1992). Is hysteria on the wane? A community survey in West Bengal, India. The British Journal of Psychiatry, 160 (1), 87–91; DOI:10.1192/bjp.160.1.87
Nissen, T. & Wynn, R. (2014). The clinical case report: a review of its merits and limitations. BioMedCentral Research Notes, 7, 264. DOI: 10.1186/1756–0500–7–264.
*Papavasiliou, A., Vassilaki, N., Paraskevoulakos, E., Kotsalis, C., Bazigou, H., & Bardani, I. (2004). Psychogenic status epilepticus in children. Epilepsy & Behavior 5, 539–546. DOI: 10.1016/j.yebeh.2004.04.011
*Parain, D. & Chastan, N. (2014). Large-field repetitive transcranial magnetic stimulation with circular coil in the treatment of functional neurological symptoms. Neurophysiologie Clinique/Clinical Neurophysiology, 44, 425–431. DOI : 10.1016/j.neucli.2014.04.004
*Pula, J.H., Fischer, M., Yuen, C.A., & Kattah, J.C. (2015). Using the theories of Joseph Bablinski to manage functional vision loss. Cognitive and Behavioral Neurology, 28 (2), 46–52. DOI: 10.1097/WNN.0000000000000061
Ramberg, B.K., & Diseth, T.H. (2012). Barn med langvarig smerte. Fanget i vonde sirkler – veier ut. Tidsskrift for Norsk psykologforening, 49, 241 – 246.
*Rawat, S.V., Dhiman, V., Sinha, S., Sagar, K.J.V., Thippeswamy, H., Chaturvedi, S.K., Srinath, S., & Satishchandra, P. (2014). Co-morbidities and outcome of childhood psychogenic non-epileptic seizures — An observational study. Seizure, 25, 95–98. DOI: 10.1016/j.seizure.2014.09.011
Reilly, C., Menlove, L., Fenton, V., & Das, K.B. (2013). Psychogenic non-epileptic seizures in children: a review. Epilepsia, 54 (10), 1715–1724.
Ruddy, R., & House, A. (2005). Psychosocial interventions for conversion disorder. Cochrane Database of Systematic Reviews 4. CD005331. DOI: 10.1002/14651858.CD005331.pub2.
Salpekar, J.A., Plioplys, S., Siddarth, P., Bursch, B., Shaw, R.J., Asato, M.R., LaFrance, W.C Jr., Weisbrot, D.M., Dunn, D.W., Austin, J.K., Olson, D.M., & Caplan, R. (2010). Pediatric psychogenic nonepileptic seizures: A study of assessment tools. Epilepsy & Behavior, 17, 50–55. DOI: 10.1016/j.yebeh.2009.10.002.
*Sawchuk, T. & Buchhalter, J. (2015). Psychogenic non-epileptic seizures in children – Psychological presentation, treatment, and short-term outcomes. Epilepsy & behavior, 52, 49–56. DOI: 10.1016/j.yebeh.2015.08.032.
*Schwingenschuh, P., Pont-Sunyer, C., Surtees, R., Edwards, M., & Bhatia, K. (2008). Psychogenic movement disorders in children: A report of 15 cases and a review of the literature. Movement disorders, 23 (13), 1882–1888. DOI: 10.1002/mds.22280
Shadish, W., Cook, T., & Campbell, D. (2002). Experimental and quasi-experimental designs for generalized causal inference. New York: Houghton Mifflin Co.
Stone, J., Campbell, K., Sharma, N., Carson, A., Warlow, C.P., Sharpe, M. (2003). What should we call pseudoseizures? The patients perspective. Seizure, 12, 568–572.
Verrotti, A., Agostinelli, Mohn, A., Manco, R., Coppola, G., Franzoni, E., Cerminara, C, Parisi, P., Iannetti, P., Spalice, A., Balestri, P., Grosso, S., Chiarelli, F. & Curatolo, P. (2009). Clinical features of psychogenic non-epileptic seizures in prepubertal and pubertal patients with idiopathic epilepsy. Neuological Sciences, 30 (4), 319–323. DOI: 10.1007/s10072–009–0107-x
World Health Organization. ICD-10. (1992). Classifications of mental and behavioral disorders: clinical descriptions and diagnostic guidelines. Geneve: World Health Organization.
*Yi, Y.Y., Kim, H.D., Lee, J.S., Cheon, K., & Kang, H. (2014). Psychological problems and clinical outcomes of children with psychogenic non-epileptic seizures. Yonsei Medical Journal, 55 (6), 1556–1561. DOI: 10.3349/ymj.2014.55.6.1556.


