Du er her
Personlighetsvurdering av rusavhengige pasienter
Personlighetsvurdering av rusavhengige pasienter er omstridt. Her beskriver vi et kompetansehevende tiltak ved Stiftelsen Bergensklinikkene. Hovedkonklusjonen er at personlighetsvurderinger både er mulige og nyttige, og bør inngå i standard utredning i rusinstitusjoner.

Det er en veldokumentert og sterk sammenheng mellom skadelig bruk av rusmidler og rusavhengighet («substance use disorders», SUD) og personlighetsforstyrrelser (PF) (Grant et al. 2004). I Norge finner en at ca. 70 % av klientellet ved ruspoliklinikker har en PF. Forløpsstudier viser at SUD og PF påvirker hverandre. SUD har negativ innvirkning på forløpet av ustabil PF (Zanarini et al., 2004), og PF er en negativ prognostisk faktor for utfallet av behandling ved SUD (Vaglum, 2005). Tidlig kartlegging av dobbeltdiagnoseproblematikken er fremhevet som et viktig utgangspunkt for god behandling (van den Bosch & Verheul, 2007).
Foreløpig er det trukket få kliniske konsekvenser av den tette sammenhengen mellom SUD og PF. Innenfor rusfeltet har det av forskjellige grunner vært en vegring mot å foreta grundige personlighetsutredninger. Det kan ha med ideologiske holdninger å gjøre, eksempelvis med en vektlegging av komplekse sosialpsykologiske årsaksmekanismer der personlighetsfaktorer er tillagt en underordnet rolle. Det kan også skyldes at man har savnet klare implikasjoner av en grundig diagnostikk. Om dette var et gyldig argument tidligere, er det knapt holdbart lenger. Det er nå dokumentert gode behandlingsalternativer for ustabil PF (Linehan et al., 2006; Bateman & Fonagy, 2001).
DSM-IV og ICD-10 i personlighetsvurderinger
Det er mange måter å foreta personlighetsvurdering på. Innenfor norsk psykologi har det vært en tradisjon for Rorschach, MMPI, MCMI og femfaktormodellen, men skepsis til personlighetskategorisering i henhold til de psykiatriske diagnosesystemene DSM-IV og ICD-10 (Gullestad & Killingmo, 2005). Denne skepsisen er etter vår mening overdreven, i hvert fall hva gjelder DSM-IV. En personlighetsdiagnostikk i henhold til DSM-IV gir langt mer informasjon enn en kategorisk plassering i en bestemt personlighetstype. Dette skulle gå frem av figur 1, som viser en DSM-IV-personlighetsprofil. Denne aktuelle pasienten har, som figuren viser, to PF-diagnoser: borderline (emosjonelt ustabil) og unnvikende PF. Men det man også bør legge vekt på, er 1) antall positive PF-kriterier totalt, 2) antall PF-kriterier innenfor hver diagnostisk kategori, og 3) hvilke PF-kriterier som foreligger utenfor diagnosekategoriene ustabil og unnvikende. Totalt og spesifikt antall PF-kriterier er korrelert med sosial dysfunksjon, livskvalitet og alvorlighetsgrad av psykopatologi (Cramer, Torgersen & Kringlen, 2006). Videre spiller det en rolle for behandlingsplanleggingen hvilke andre trekk som foreligger. Det er den helhetlige personlighetsprofilen som teller. Figur 1 viser til alvorlig personlighetspatologi (basert på det totale antallet positive kriterier og mange cluster A-kriterier, dvs. kriterier fra schizotyp, schizoid og paranoid PF). I tillegg kommer en vurdering av aktuelle symptomdiagnoser, tilknytningsmønster, relasjonsproblemer, mentaliseringsevne og motivasjon.
ICD-10 er ikke like velegnet som DSM-IV med hensyn til å utarbeide en personlighetsprofil. Det er innenfor DSM-tradisjonen det foreligger kunnskap om personlighetskategorienes psykometri, eksempelvis hvilke kriterier som er henholdsvis gode og dårlige indikatorer på den aktuelle personlighetskategorien (Johansen, Karterud, Pedersen, Gude & Falkum, 2004). Dette betyr at klinikere bør bruke DSM-systemet for personlighetsvurderinger og foreta en pragmatisk «oversettelse» til ICD-10 for å tilfredsstille norske journalforskrifter.
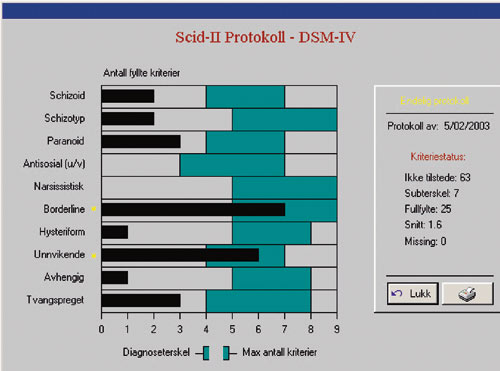
Figur 1. Eksempel på DSM-IV personlighetsprofil
Det er utarbeidet flere semistrukturerte intervjuer for akse II i DSM-IV. I Norge er SIDP-R er mye brukt i forskningssammenheng (Torgersen, Kringlen & Cramer, 2001), mens SCID-II (Structured Clinical Interview for DSM-IV Axis II Personality Disorders (First, Gibbon, Spitzer, Williams & Benjamin, 1997)) etter vår mening er mer egnet for kliniske formål.
Utfordringer og relevans
Personlighetsvurdering av rusavhengige byr på spesielle utfordringer. Klinikere har spesielt fremhevet følgende:
- Abstinensreaksjoner følges ofte av en kognitiv svikt som påvirker evnen til selvrefleksjon. I abstinensfasen kan det tenkes at pasienten ikke har nok distanse til livet sitt til å kunne svare fyllestgjørende på personlighetsspørsmål.
- I manualen til SCID-II-intervjuet er det eksplisitt angitt at man skal vurdere de fasene i pasientens liv der han/hun ikke var preget av en pågående akse-I-lidelse (for eksempel depresjon eller SUD). Hvordan skal man da vurdere pasienter som har vært rusavhengige siden ungdomsårene, dvs. uten noen lengre rusfri periode?
- Vurdering av antisosialitet er spesielt vanskelig. Mange behandlere vil hevde at illegalt stoffmisbruk skaper antisosialitet og ikke omvendt.
- De klassiske PF-diagnosene i ICD-10 og DSM-IV er mindre relevante for langvarig rusavhengighet. Rusavhengighet skaper personlighetsproblemer vel så mye som at PF er en årsak til rusavhengighet.
- Langvarig rusavhengighet er en livsstil. I en rehabiliteringsfase der pasienten må revurdere store deler av sin livsstil, vil de fleste ha problemer med affektregulering, nære relasjoner, nettverk og arbeidsevne, faktorer som vektlegges i en personlighetsvurdering.
- Personlighetsvurderinger bør foretas i rusfri fase. Hva da med pasienter som får substitusjonsbehandling? Hvordan kan deres «grunnpersonlighet» vurderes, og hva med aktuell personlighetsfungering?
Alle disse betenkelighetene er betimelige, uten at svaret er å skrinlegge personlighetsvurderinger av rusavhengige pasienter. I det følgende vil vi diskutere relevansen av disse innvendingene i lys av kliniske erfaringer med personlighetsvurdering av rusavhengige pasienter ved forskjellige enheter i Stiftelsen Bergensklinikkene. Her ble det i 2007 etablert et prosjekt for en utvalgt tverrfaglig gruppe som møttes en gang i måneden i tillegg til selvstudier og veiledning. Førsteforfatteren av dette bidraget ble engasjert som konsulent og veileder. Møtene hadde karakter av omfattende kasuskonferanser der vurdering av deltakernes videobaserte SCID-intervjuer sto sentralt. I tillegg ble pasientenes symptomdiagnoser, relasjonsproblemer knyttet til personlighetsfungeringen og mulige konsekvenser for videre behandlingsopplegg vurdert. Pasientene som ble valgt ut, var pasienter som personalet fant spesielt utfordrende.
Et pragmatisk SCID-intervju
SCID-II er et langt intervju. I praksis må man sette av to konsultasjonstimer, men heller ikke mer. Rusavhengige pasienter har mange og sammensatte problemer og svarer ikke alltid like klart på spørsmål. Dette fordrer at intervjueren er skjerpet og ikke lar seg avlede av irrelevante detaljer slik at intervjuet blir urimelig langt. I så fall undergraves intensjonen om å bygge inn dette som del av ordinære kliniske rutiner. Opplæringen må derfor ha et pragmatisk fokus, og intervjuere må få tilbakemeldinger om hvor de lar seg fange inn av uvesentlige utbroderinger, og motsatt, hvor de kjøper svarene for lett og ikke utforsker relevante eksempler.
SCID-II er i denne sammenhengen et klinisk intervju og ikke et forskningsintervju. Det betyr at intervjueren på forhånd skal ha satt seg inn i all tilgjengelig informasjon. Dette inkluderer henvisningsskriv, epikriser, tidligere journal, miljøobservasjoner, psykologiske tester, m.m. (LEAD-prosedyre, Spitzer, 1983). Det betyr videre at intervjueren skal ha dannet seg hypoteser på forhånd, og at disse skal utforskes spesielt i intervjuet. Eksempel: Når tidligere opplysninger om mistenksomhet og aggresjon tyder mer på paranoid PF enn på avhengig PF, bør en legge mer vekt på å utforske paranoide trekk enn avhengige trekk. Intervjueren skal også aktivt bruke annen informasjon. Spesielt gjelder det områder som er skambelagte eller der pasienten frykter negative sanksjoner som gjør at vedkommende vil bagatellisere og benekte. Det gjelder antisosiale, narsissistiske, paranoide og enkelte ustabile trekk, og spesielt omfanget av kriminalitet og vold. Dersom svarene er beviselig uriktige, eller vanskelige å forstå i lys av annen informasjon, skal intervjueren konfrontere pasienten med slik annen motstridende informasjon.
SCID-intervjuet krever en annen samtaleform enn en vanlig terapeutisk samtale der terapeuten er nærværende på en omsorgsfull og støttende måte. Intervjueren må være mer utforskende og «ikke-vitende» og tørre å stille «upopulære» spørsmål.
I SCID-intervjuet stilles det krevende spørsmål. Det en i realiteten spør pasienter om, er å foreta en imaginær sammenligning mellom seg selv og «folk flest» med hensyn til personkarakteristika. Det krever at pasienter har en rimelig god selvrepresentasjon og en rimelig god representasjon av «folk flest». For mange pasienter er ikke dette enkelt, og intervjueren må selv trekke sine konklusjoner ut fra de eksemplene som pasientene gir. Likevel skal en flere ganger legge til: «Er du mye mer slik enn folk flest, tror du?», og minne om at trekket skal ha vært til stede i mesteparten av ens voksne liv, også i perioder uten annen psykisk lidelse. Trolig er det intervjuerens påminnelse av dette som gjør at en finner mindre forekomst av personlighetsforstyrrelser i en populasjon når man foretar kliniske intervjuer, sammenlignet med selvrapporteringsinstrumenter. Overlatt til seg selv har folk en tendens til å overrapportere, dvs. at de mister perspektivet på instruks, spørsmål og kontekst.
I SCID-intervjuet skal en ta standpunkt til om de forskjellige kriteriene 1) ikke stemmer for personen, eller er feil, 2) stemmer delvis, men er usikkert, eller 3) stemmer godt eller er sant. Skillet mellom 2 og 3 er ofte vanskelig, og klinisk skjønn blir avgjørende. Klinisk skjønn etableres i dialog med likesinnede. I opplæring i SCID-II skårer derfor alle deltakere alle kriterier fortløpende basert på video-opptaket, og enighet og uenighet diskuteres til slutt i plenum. Gjentatte konsensusdiskusjoner gjør at enighet og klinisk skjønn gradvis forbedres.
SCID-II er ikke noe fullkomment instrument, like lite som kategoriene for personlighetsforstyrrelser i DSM-IV er fullkomne. Tomhetskriteriet for borderline PF er et eksempel på et dårlig kriterium. I opplæring gjennomgår vi hvilke kriterier som er dokumentert dårlige, og hvilke SCID-spørsmål som er til dels misvisende og klønete formulert. Disse manglene er tross alt unntak.
Rusavhengige – ikke vanskeligere å vurdere enn andre pasienter
Vårt hovedinntrykk var at det gjennomgående ikke var større intervjutekniske problemer eller reliabilitetsproblemer med denne pasientpopulasjonen enn det en finner ved vurdering av pasienter på avdelinger som er spesialisert for behandling av personlighetsforstyrrelser eller på DPS-poliklinikker. Det som overrasket mest, var faktisk den betydelige bredden som vi fant med hensyn til personlighetspatologi. Selv om det var hyppigere innslag av visse problemstillinger (antisosialitet, emosjonell ustabilitet og narsissisme), så vi eksempler på hele spekteret av personlighetspatologi. Det disse pasientene har til felles (rusavhengighet), kan lett gi illusjoner om en falsk homogenitet. Under den felles merkelappen rusavhengighet er pasientene høyst forskjellige. Denne ulikheten bør komme tydeligere til uttrykk i fagfolks utredninger.
I det følgende vil vi illustrere noen av våre observasjoner og diskusjoner og kort kommentere mulige terapeutiske implikasjoner. Vi vurderte pasienter fra alle enhetene i Bergensklinikkene: Akuttenheten (Skuteviken-klinikken), utredningsenheten (Hjellestad-klinikken), poliklinikken og LAR-enheten (legemiddel-assistert rehabilitering). Bare en av ti pasienter ble vurdert til å være kognitivt påvirket av medikament (overdosering av Metadon?) under selve intervjuet, men sannsynligvis påvirket ikke dette personlighetsvurderingen. Hovedårsaken til dette var at det hos denne pasienten, som hos de fleste andre, forelå et vell av opplysninger fra andre kilder. Denne aktuelle pasienten hadde vært innlagt flere ganger i psykiatrisk sykehus, hadde flere opphold på akuttenheten, hadde hatt et lengre utredningsopphold og i lengre tid vært på et bo- og behandlingssenter, i tillegg til at han hadde lengre fengselsdommer. Intervjuet vårt kunne tyde på at en hadde undervurdert pasientens aggresjonsproblemer og antisosialitet. I prosjektgruppen fikk han diagnosen borderline og antisosial PF. I tillegg hadde han tre maladaptive narsissistiske personlighetstrekk. Det ble diskutert strategier for å bedre hans affektive dysregulering, noe som ble vurdert som svært viktig for videre samhandling med støtte- og behandlingsapparatet.
Hos andre pasienter som sto på Metadon eller Subutex, kunne vi ikke se at substitusjonsbehandling i og for seg influerte i vesentlig grad på mulighetene til å foreta en adekvat personlighetsvurdering. Disse pasientene fremsto like mye som andre pasienter med sine individuelle særtrekk, både i livshistorien og i deres fremtoning i intervjusituasjonen. Tilsvarende erfaringer er gjort av Ball & Cecero (2001).
Noen pasienter hadde egne interesser med hensyn til diagnoser:
En pasient var innlagt til utredning med ønske om å få vurdert sin borderline-diagnose fordi vedkommende opplevde den som belastende, og fordi hun følte den stigmatiserte henne i forhold til hjelpeapparatet. Borderline-modulen ble her vurdert spesielt nøye. Konklusjonen var at hun tilfredsstilte 4 av 9 borderline-kriterier, og hun fikk diagnosen PF NOS (uspesifisert PF) med borderline og unnvikende trekk. Det ble anført at en latent ustabilitet muligens var tildekket av langvarig cannabisavhengighet, og at pasienten ikke var observert lenge nok i rusfri tilstand. Her var det også et betydelig motivasjonsproblem: «Ikke ta fra meg rusen, den hjelper til å holde meg levende.»
Hos denne pasienten ble det å få endret diagnosen alliansefremmende. De borderline-kriteriene som ble stående, var mer akseptable for pasienten, da hun opplevde at de beskrev vesentlige relasjonsvansker.
Vurdering av antisosialitet byr på spesielle utfordringer. Her er det stor faglig uenighet om så vel kriterier som nytten av behandling. I DSM-IV-systemet kreves det at pasienten tilfredsstiller kriteriene for atferdsforstyrrelse («conduct disorder») i ungdomsårene, og aktiv kriminalitet veier tyngre enn i ICD-10-systemet («dyssosial PF»). Bildet kompliseres ytterligere ved at antisosiale personer kan ha varierende grad av psykopati. Ideelt sett burde derfor DSM-IV-systemet suppleres med psykopati-sjekklisten (Psychopathy Checklist, PCL; Hare, 2003). Profesjonell bruk av PCL krever egen opplæring. Foreløpig er det kanskje urimelig å kreve dette innlemmet i en standard klinisk utredning. Klinikere bør imidlertid kjenne til det tematiske innholdet i PCL og kunne foreta en skjønnsmessig vurdering av graden av psykopati. Det kan være komplisert å skille «primær» antisosialitet fra «sekundær» antisosialitet hos rusavhengige, og spesielt når rusavhengigheten begynner tidlig i ungdomsårene. En bør legge vekt på omfang og art av kriminalitet og antisosialitet. Går det ut over det «nødvendige» for å kunne leve som avhengig av illegale stoffer? Det er forskjell på gatelangere, torpedoer og folk høyere oppe i kriminelle nettverk. Refleksjon over egen kriminalitet spiller også en rolle. Noen ser på dette som en beklagelig, men nødtvungen del av livet sitt. Andre uttrykker ingen anger eller skyldfølelse.
LAR-pasient (29) uten tegn på atferdsforstyrrelse som barn eller ungdom. Relativt ressursrik med gode skolekarakterer og gode idrettsferdigheter. Utvikler et økende blandingsmisbruk på videregående skole. Utfører svært alvorlige kriminelle handlinger. Organiserer smugling og påtar seg torpedooppdrag (av verste slag) og viser senere ingen anger eller skyldfølelse i forhold til dette. Han har dårlig tilgang til positive følelser og lite empati med andre. Han er tvangspreget, unnvikende i relasjoner, har en høy skamberedskap, er lett krenkbar og har ofte hevntanker kvernende i hodet. Han får diagnosene dyssosial PF (ICD-10), paranoid PF (DSM-IV) og anses å ha en moderat til høy psykopatiskår.
Psykologen som behandlet denne pasienten, hadde problemer med sin motoverføring og strevde med å definere et fokus for terapien. Hun opplevde personlighetsvurderingen som svært meningsfull, at det var lov å reagere med forferdelse og indignasjon, at kollegial støtte var viktig for å «containe» disse følelsene, og at hun ikke burde ha for store terapeutiske ambisjoner.
Vedrørende narsissismekriteriene må en huske på at søken etter ære og berømmelse og det å omgi seg med betydningsfulle personer skal vurderes i forhold til vedkommendes livshorisont og ikke intervjuerens.
Mann (48) til utredning for ADHD, whiplash og blandingsmisbruk. Under oppholdet holder han avstand til medpasienter, som han i intervjuet karakteriserer svært nedsettende (som «søppelnarkomane»). Han mener selv å ha en høyere status i narkotikahierarkiet, er opptatt av æreskodeks blant dem som har makt og innflytelse og som betyr noe, og at egne normer og verdier er hevet over samfunnets sedvanlige lover og regler. Diagnose: narsissistisk PF med antisosiale trekk.
Individer med «malign narsissisme» er vanligvis eksternaliserende og ikke motivert for psykoterapi. Dersom behandleren skulle engasjere seg ut over ADHD-problematikken, kunne endringsfokusert rådgivning være aktuelt.
Histrionisk PF ble også observert. Histrionisk PF er sjelden i kliniske sammenhenger og forekommer hyppigst hos kvinner.
Mannlig LAR-pasient (30) som er svært moteriktig kledd og frisert, men som likevel beklager litt leende at han ser litt «sjuskete» ut. Han smiler til kameraet og sier det er ok å bli video-intervjuet. Veksler raskt fra kokettering og latter til sterk gråt når han omtaler sin syke mor. Han har mye anger for småkriminalitet som han har utført. Svarene hans er lange, detaljerte og springende, samtidig som han er opptatt av å «svare riktig» slik at intervjueren er fornøyd med «jobben han gjør» her og nå. Han er veldig opptatt av å bli akseptert og likt av alle, og når han føler seg oversett får han fort en følelse av å være helt tom, å være «en nobody», en uutholdelig følelse som han prøver å dempe gjennom et betydelig sidemisbruk.
Her kunne fokus for terapien være hans tendens til pseudomentalisering og vansker med negativ affekt.
Personlighetsvurderinger er vesentlige for disse pasientene som har alvorlige og sammensatte problemer, men vurderingene må også sees i sammenheng med andre betydningsfulle faktorer.
Kasuskonferanser
Kasuskonferanser med tverrfaglig sammensetning er vesentlige for å avveie personlighetsprofilen i forhold til aktuelle symptomdiagnoser, sosioøkonomisk situasjon, relasjonsproblemer, motivasjon for endring og lokale behandlingsmuligheter. Det er ikke gitt at en personlighetsvurdering vil føre til annerledes behandling, men den vil uansett øke forståelsen av den det gjelder. I den følgende vignetten drøftet et tverrfaglig team en kaotisk mann som bare ønsket å bli tatt vare på.
Mann (29) med mye familievold i oppveksthistorien. Blir selv voldelig som barn og ungdom og får i voksen alder flere fengselsdommer på grunn av vold, for det meste utført i alkoholrus. Ukonsentrert og urolig på skolen, impulsiv og antisosial atferd, får spesialundervisning, og det reises spørsmål om ADHD, men han blir ikke skikkelig utredet. Siden 12-årsalderen har han misbrukt alkohol. Atten år gammel får han «sammenbrudd» i sammenheng med fars død og får av allmennlegen benzodiazepiner som han raskt begynner å misbruke. I forbindelse med seponering av benzodiazepiner får han panikkanfall og en manisk preget forvirringstilstand som fører til innleggelse i psykisk helsevern. Deretter overført til rusbehandling, som ikke fører til noen varig bedring. Det er uklart hvor mye han er involvert i kriminalitet. Før aktuelle opphold har han misbrukt Sobril og alkohol i store mengder. Pasienten er da arbeidsløs, uten fast bopel, klarer ikke bo alene, og har bare ønske om å bli tatt vare på.
I henhold til SCID-intervjuet tilfredsstilte denne pasienten fire borderlinekriterier, minst to kriterier for antisosial PF, ett narsissistisk, to paranoide og to unnvikende kriterier. Det ble konkludert med personlighetsforstyrrelse NOS (uspesifisert). Det ble anbefalt at han utredes videre for ADHD og mulig PTSD, og at en innhenter flere komparentopplysninger, spesielt med henblikk på kriminalitet. Han bør også vurderes for lengre tids opphold i bo- og behandlingssenter. En pasient som har såpass store og sammensatte vansker, vil lett komme til å fremkalle håpløshet i behandlingsapparatet, og en drøftet mulige fokus for medisinsk og psykologisk behandling. Det kunne foreligge indikasjon for stemningsstabiliserende medikasjon på grunn av impulsiv aggressivitet. Psykologisk behandling kunne fokusere på hans generelle emosjonelle dysregulering og forsøke å øke hans mentaliseringsevne og evne til tilknytning. For øvrig ville han trenge hjelp til attføring. En rekke behandlere ville være involvert, og det måtte utarbeides en individuell plan.
Avsluttende kommentarer
Vi vurderer det kompetansehevende tiltaket ved Bergensklinikkene som vellykket. Pasientene som ble valgt ut til prosjektet, var blant dem det var vanskeligst å gi et hensiktsmessig behandlingstilbud og som personalet slet med å vurdere. Etter hvert som prosjektet skred fremover, ble terapeutenes økte ferdigheter tydelig demonstrert, samtidig som de kliniske diskusjonene ble stadig mer nyanserte. Viktigst var likevel terapeutenes tilbakemeldinger om at de etter hvert stolte mer på sine egne SCID-intervjuer, rapporterte dem tydeligere i journalen, og tok større konsekvens av dem i utredningsrapporter og epikriser til henvisere.
Det ble flere ganger kommentert at fagfolk i rusfeltet har en tendens til å «normalisere» pasienters væremåte. I utgangspunktet er nok dette positivt ment, men det kan føre til at pasienter ikke får vurderinger som er spesifikke nok med hensyn til videre behandlingstiltak, og som er lite realistiske med hensyn til måloppnåelse. Gjennom SCID-intervjuet blir opplevelser og hendelser vurdert i detalj, og det fremkommer mønstre som det ellers er lett å overse. Tendensen var at de fleste pasienter fremsto som «sykere», eller mer alvorlig rammet, etter en SCID-vurdering, men at de samtidig ble mer differensierte, og at behandlingsmulighetene ble tydeligere. En fikk stadige påminnelser om betydningen av svekket selvfølelse, interpersonlig sårbarhet, impulsivitet, dårlig frustrasjonstoleranse, identitetsproblemer, manglende empati og affektforstyrrelser i form av underregulerte eller overregulerte følelser.
Innledningsvis gjenga vi innvendinger en ofte kan høre mot å foreta personlighetsvurderinger av rusavhengige pasienter. Våre kliniske erfaringer tilsier at de fleste av disse innvendningene er uberettigede. Rusavhengige pasienter er svært forskjellige med hensyn til grad og type personlighetspatologi. Den enkeltes profil bør kartlegges i en utredningsfase, og det bør tas hensyn til den i behandlingsplanlegging. DSM-systemet og SCID-II er godt egnet til dette.
Ball, S.A. & Cecero, J.J. (2001). Addicted patients with personality disorders: Traits, schemas, and presenting problems. Journal of Personality Disorders, 15, 72–83.
Bateman, A. & Fonagy, P. (2001). Treatment of borderline personality disorder with psychoanalytic oriented partial hospitalization: An 18-month follow-up. American Journal of Psychiatry, 158, 36–42.
Cramer, V., Torgersen, S. & Cringle, E. (2006). Personality disorders and quality of life: a population study. Comp Psychiatry, 47, 178–184.
First, M.B., Gibbon, M., Spitzer, R.L., Williams, J.B.W., Benjamin, L.S. (1997). Structured Clinical Interview for DSM-IV Axis II Personality Disorders. Washington: American Psychiatric Press.
Grant, B.F., Stinson, F.S., Dawson, D.A., Chou, S.P., Ruan, J. & Pickering, R.P. (2004). Co- occurrence of 12-month alcohol and drug use disorders and personality disorders in the United States. Archives of General Psychiatry, 61, 361368.
Gullestad, S. & Killingmo, B. (2005). Underteksten. Psykoanalytisk terapi i praksis. Oslo: Universitetsforlaget.
Hare, R.D. (2003). Manual for the Revised Psychopathy Checklist (2nd ed.). Toronto: Multi-Health Systems.
Johansen, M., Karterud, S., Pedersen, G., Gude, T. & Falkum, E. (2004). An investigation of the prototype validity of the borderline DSM-IV construct. Acta Psychiatrica Scandinavica, 109, 289–298.
Linehan, M.M., Comtois, K.A., Murray, A.M., Brown, M.Z., Gallop, R.J., Heard, H.L., Korslund, K.E., Tutek, D.A., Reynolds, S.K. & Lindenboim, N. (2006). Two-Year Randomized Controlled Trial and Follow-Up of Dialectical Behavior Therapy vs Therapy by Experts for Suicidal Behaviors and Borderline Personality Disorder. Archives of General Psychiatry, 63, 757–766.
Torgersen, S., Kringlen, E. & Cramer, V. (2001). The prevalence of personality disorders in a community sample. Archives of General Psychiatry, 58, 590–596.
Vaglum, P. (2005). Personality disorders and the course and outcome of substance abuse: A selective review of the 1984 to 2004 literature. In James Reich (Ed.), Personality Disorders. Current Research and Treatments. New York: Routledge
van den Bosch, L.M.C. & Verheul, R. (2007). Patients with addiction and personality disorder: treatment outcomes and clinical implications. Current Opinion in Psychiatry, 20, 67–71.
Zanarini, M.C., Frankenburg, F.R., Hennen, J., Reich, D.B. & Silk, K.R. (2004). Axis I Comorbidity in patients with borderline personality disorder: 6-year follow-up and prediction of time to remission. American Journal of Psychiatry, 161, 2108–2114.



Kommenter denne artikkelen